结肠直肠癌共识分子亚型和精准医疗进展
结肠直肠癌(CRC)是全世界癌症相关死亡的主要原因。但是,与CRC诊断相关的死亡率在过去几十年内日益下降,这归因于癌症筛查项目、术前和术后护理标准化、改进的外科技术以及对早期和晚期疾病更有效的系统疗法。氟尿嘧啶、奥沙利铂和伊立替康是治疗转移性CRC的化疗支柱,连续服用这些药物使中值总生存期达到18-20个月。在治疗设备增加靶向药物比如血管内皮生长因子(VEGF)抑制剂和表皮生长因子受体(EGFR)抑制剂以后,联合以上化疗,使中值生存期增加到30个月。各种抗血管生成药物被批准用于临床,包括单克隆抗体(mAb)贝伐单抗和雷莫芦单抗、重组融合蛋白阿柏西普和多重激酶抑制剂瑞戈非尼。一方面,尚未确定优先用于抗血管生成治疗的可靠预测生物标志物。另一方面,依据不存在MAPK基因突变,也就是KRAS和NRAS激活事件(导致先天耐药)来选择接受抗EGFR疗法mAbs西妥昔单抗和帕尼单抗的患者。
逐步识别出很多能够预测抗EGFR药物无效的生物标志物,很好地说明了CRC靶向疗法的演变。但是我们对CRC基因组学和转录组学亚型的深入了解 – 伴随独特的克隆、基质和免疫依赖 – 以及治疗压力下肿瘤演变的认知,促进了生物标志物-药物的共同发展。在本文中,我们讨论了CRC转化研究的最新趋势和组学导向治疗的患者分层策略。我们提出了一种综合分类系统,将分子特征与靶向药物联系在一起,重新审查以前的成功与失败,和预想CRC精准医疗的未来。
CRC分子研究
驱动事件、基因组和表观基因组亚型。CRC是最早明确分子特征的实体瘤之一。若干基因和途径参与了肿瘤萌生和发展。Vogelstein及其同事描述了基因和表观基因事件的渐进性逐步累积导致腺瘤和腺癌形成的模型,认识到肿瘤抑制基因(比如腺瘤性结肠息肉病(APC)、TP53和SMAD家族成员4(SMAD4))和致癌基因(比如KRAS和PI3K催化亚基-α(PIK3CA))‘驱动’改变致使选择性生长优势和CRC进展。基因突变的非随机累积通过解除对细胞分化、增殖和凋亡调节途径的限制而导致结肠直肠癌发生。基因组研究也表明WNT-β-连环蛋白、转化生长因子-β(TGFβ)、EGFR及下游MAPK和PI3K信号通路的改变几乎是CRC普遍存在的事件。
此外,基因组-编辑技术已被用于证明,经过工程学设计能够表达所有APC、TP53、SMAD4、KRAS和PIK3CA突变的结肠类器官可以不受微环境因素影响而生长,表明这些基因突变足以促使肿瘤进展。但是,只有在染色体不稳定性(CIN)与驱动突变同时发生时肿瘤才具有侵袭性,而且在注入到小鼠体内以后形成宏观转移(macrometastasis)。的确,染色体数量(异倍性)与杂合性缺失之间的失衡见于85%的侵袭性CRC肿瘤(图1)。CIN由于染色体分离、端粒稳定性和DNA损伤应答缺陷造成,TP53和其它检查点基因(checkpoint gene)突变也与之有关。或者,15%早期结肠直肠肿瘤的显性基因组特征是具有缺陷的DNA错配修复系统(由于mutL同源物1(MLH1)、MLH3、mutS同源物2(MSH2)、MSH3、MSH6或PMS1同源物2(PMS2)失活导致),致使超突变和微卫星不稳定性(MSI)。表观基因组研究表明MSI肿瘤具有较高的CpG岛甲基化表型(CIMPhi),并显示出参与肿瘤发展的关键基因的超甲基化,比如散发背景(sporadic background)下的MLH1沉默。虽然传统的腺瘤与染色体不稳定性性CRC共享很多分子特征,但是CIMPhi和MSI是无蒂锯齿状腺瘤的初始驱动力。
CIN肿瘤(一般为非超突变)和MSI肿瘤(通常为超突变)具有不同的基因和表观基因事件顺序和模式,在上述途径的调节解除过程中有交叉(convergence)的迹象(图2)。例如,WNT-β-连环蛋白途径的激活主要由非超突变样品中的APC突变驱动,而超突变CRC大大富含了环指蛋白43(RNF43)突变和R-spondin(RSPO)蛋白家族融合。细胞周期检查点中的TP53缺失和突变以及DNA损伤应答激酶共济失调性毛细血管扩张突变基因(ATM)也有互斥模式,在非超突变和超突变样品中各具主导性。KRAS突变常见于疾病子集,但是BRAFV600E突变在MSI和CIMPhi肿瘤中过多表达。有趣的是,据报道DNA聚合酶ε(由POLE编码)的体细胞突变引起了CRC的最高突变率,但是这些肿瘤常常缺少MSI、CIMPhi或MLH1超甲基化。激活激酶融合事件包括间变性淋巴瘤激酶(ALK)、神经营养受体酪氨酸激酶1(NTRK1)、NTRK2、NTRK3或RET在CRC中极其罕见,不会聚集于这种疾病的特殊基因组或表观基因组亚型。
共识转录组学亚型。基因表达与细胞表型和肿瘤行为密切相关,被广泛用于鉴别一种疾病的生物学同种亚型。对于CRC,致力于共享大规模数据和协调分析学的国际努力比较了6种独立的转录组学亚型分类系统。最后达成了共识分子分类,使大多数肿瘤归类为四种稳健的亚型之一。这四种共识分子亚型(CMS)分组(图1)是当前在基因表达层面上对CRC异质性的最好描述,但是随着CMS内部亚组划分和更加深入了解混合表型样品的特征,未来很可能出现对疾病分类的进一步细化。
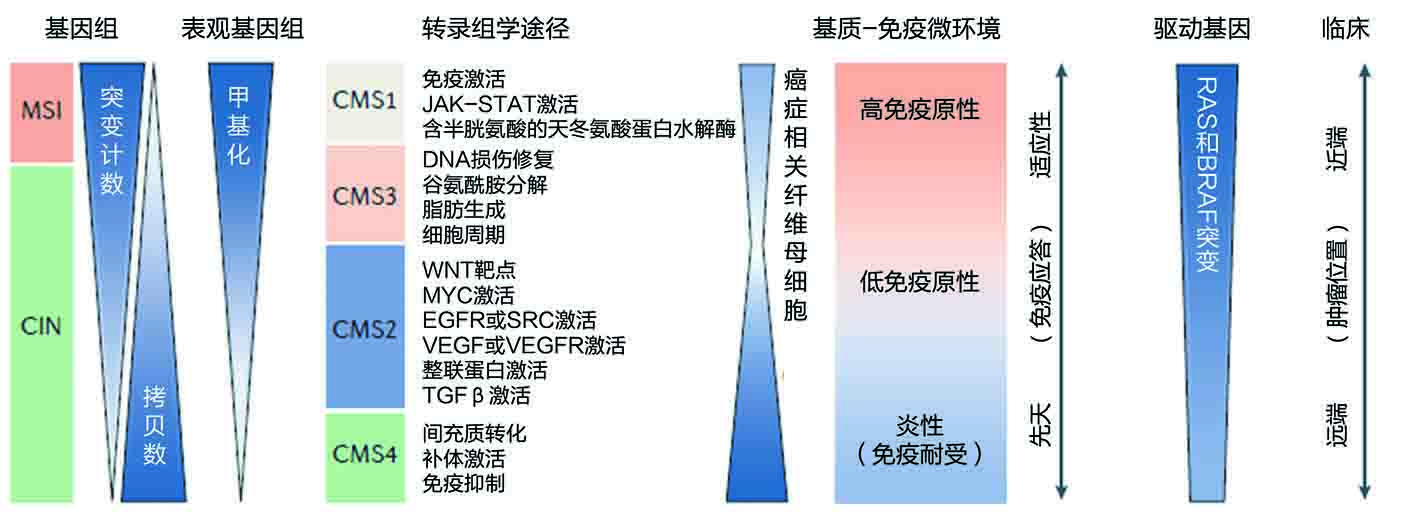
图1. CRC亚型图示。微卫星不稳定性(MSI)与超突变,超甲基化,免疫浸润,RAS、BRAF突
变激活和近端结肠位置有关。具有染色体不稳定性(CIN)的肿瘤在基因表达层面更具异质性,表明从上皮典型CRC(共识分子亚型2(CMS2))到间充质CRC(CMS4)的一系列激活途径。CIN肿瘤的诊断主要在左侧结肠或直肠,其微环境是低免疫原性或炎性的,伴随显著的基质浸润。富含RAS突变的CRC肿瘤子集具有强大的代谢适应性(CMS3)和中间水平的突变、甲基化和拷贝数事件。EGFR,表皮生长因子受体;JAK,Janus激酶;STAT,信号转导及转录激活因子;TGFβ,转化生长因子-β;VEGF,血管内皮生长因子;VEGFR,VEGF受体。
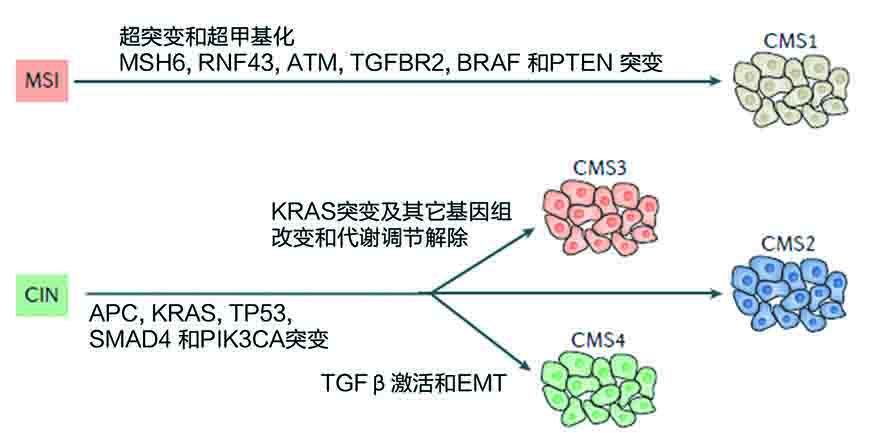
图2. 结肠直肠癌形成和转录组学亚型。随着基因组和表观基因组改变累积形成结肠直肠腺瘤-腺癌的潜在路径。微卫星不稳定性(MSI)肿瘤,主要是共识分子亚型1(CMS1),具有与超突变和超甲基化相关的独特模式,染色体不稳定性(CIN)肿瘤,主要是CMS2-4,通过Vogelstein提出的传统模式形成。从典型CMS2癌形成到CMS3的转变被认为发生在早期,KRAS突变和拷贝数事件的独特结合导致代谢调节解除(metabolic deregulation)成为基因表达层面的主要特征。在CMS4肿瘤中,富含基质的炎性微环境引起的转化生长因子-β(TGF-β)激活是上皮间充质转化(EMT)的主要驱动因素。APC,腺瘤性结肠息肉病;ATM,共济失调性毛细血管扩张突变基因;MSH6,mutS同源物6;PIK3CA,PI3K催化亚基-α;RNF43,环指蛋白43;SMAD4,SMAD家族成员4;TGFBR2,TGFβ受体2。
具有明确基因组和表观基因组CRC特征的综合相关分析使我们更深入地了解了每种CMS的生物学特点。首先,在CMS1组中大多数MSI肿瘤(MSI免疫亚型,14%的早期肿瘤)的特点是超突变、超甲基化、BRAFV600E突变富集和免疫细胞大量浸润肿瘤微环境,尤其是CD8+细胞毒性T淋巴细胞(CTL)、CD4+辅助性T细胞1(TH1)和自然杀伤细胞。其次,CIN肿瘤依据基因表达信号可以再分为三组:CMS2(典型亚型,37%的早期肿瘤);CMS3(代谢亚型,13%的早期肿瘤);CMS4(间充质亚型,23%的早期肿瘤)。体细胞拷贝数改变模式和突变谱无法区分CMS2和CMS4,这两组均表现为微卫星稳定性(MSS)和低水平的基因超甲基化。但是,CMS2上皮肿瘤具有显著的WNT和MYC下游靶基因上调,更高水平的致癌基因表达包括EGFR、ERBB2(也称为HER2)、胰岛素样生长因子2(IGF2)、胰岛素受体底物2(IRS2)和转录因子肝细胞核因子4α(HNF4A)以及细胞周期蛋白。相反,CMS4肿瘤的特点是上皮间充质转化(EMT)和干性(stemness)相关途径的激活,比如TGFβ和整联蛋白,而且参与细胞外基质重塑和补体信号传导的蛋白显著过表达。CMS4肿瘤对微环境具有促血管新生(proangiogenic)和基质新生(stromagenic)的影响。的确,在间充质表型的肿瘤中信号传导激活主要源于癌旁组织的显著基质细胞浸润,尤其是癌症相关纤维母细胞(CAF)。值得注意的是,CMS2和CMS4肿瘤之间途经激活的巨大差异转化为远端复发的显著高风险和被诊断为早期CMS4间充质CRC的患者死亡。最后,CMS3肿瘤与其它CIN组相比,具有独一无二的全基因组和表观基因组图谱,拷贝数改变始终较少。实际上,高达30%的CMS3肿瘤样品显示出MSI、超突变和中间水平的基因超甲基化。CMS3上皮肿瘤在途径层面的主要特征是代谢重编程,包括谷氨酰胺分解和脂肪生成的激活。另外,CMS3肿瘤富含KRAS激活突变,这与CRC和其它恶性肿瘤的显著代谢适应性有关。
虽然每种转录组学亚型的关键分子改变都是这些肿瘤萌生和生长的潜在驱动因素,但是尚未界定个别CMS组的细胞来源。使用基因集合富集分析发现,上、下结肠隐窝室的特有签名分别与CMS2和CMS3有关。然而,考虑到结肠干细胞和更加分化的肠细胞之间的可塑性,一个特定的细胞表型在致癌转化后不太可能保持下来。相反,从癌前病变研究获得的明确证据表明癌症形成的驱动因素,尤其是TGFβ激活,在癌症形成的过程中起到重要作用。采用人类组织化培养(organoid cultures)和基因组编辑技术,研究者们已证明癌前病变的遗传背景决定了主要的TGFβ反应,使之从WNT途径激活的管状腺瘤的主要凋亡反应变为BRAFV600E突变的无蒂锯齿状腺瘤的显性EMT反应。的确,依据微环境中TGFβ的表达水平,无蒂锯齿状腺瘤可以进展为预后较差的CMS4肿瘤(高TGFβ信号传导)或预后较好的CMS1肿瘤(低TGFβ信号传导)。管状腺瘤的CMS分类与典型CMS2和代谢CMS3组有关。根据组织病理学评估,每种转录组学亚型的腺癌都具有显著特征,包括CMS4中与高基质的促结缔组织增生性反应,CMS1的实体和/或小梁或粘液性特征,CMS2的复杂管状结构以及CMS3的乳头状形态学。但是,这些架构模式并不能作为每个CMS组的诊断标准。
不断演变的免疫亚型。Galon及其同事首先证明了特定免疫签名与早期CRC预后的关联。原发性CRC肿瘤的高淋巴细胞浸润,特别是CTL和TH1细胞伴随以干扰素-γ(IFNγ)为主的免疫图谱,与无复发和总生存期呈正相关。相反,TH17细胞浸润和白介素-17(IL-17)为主的免疫图谱与不良结局有关。这些发现的临床结果就是建立了一个评分系统,称之为免疫评分(immunoscore),依据是在肿瘤中心及其侵袭边缘的两个独特淋巴细胞群(CD8+ CTL和CD45RO记忆性T细胞)的丰度。在早期CRC这些细胞群的数量是经过确认的预后标志物,高免疫评分的肿瘤与低免疫评分的肿瘤相比肿瘤复发的风险减少了50%。其后,研究者们证明T细胞的密度随着肿瘤进展而减少,而B细胞和滤泡辅助性T细胞(TFH)的密度从早期到更具侵袭性的CRC不断增加。晚期肿瘤高B细胞或TFH浸润与无疾病生存期延长有关。此外,免疫浸润模式和炎性细胞因子与微生物生态失调和结肠癌形成有关。叉头样转录因子3(forkhead box P3,oxp3)充当调节性T细胞(Treg)并阻碍了对癌细胞的有效免疫应答;CD4+T细胞浸润的肿瘤表达了Foxp3,预后显著较差。
近期研究对CRC免疫表型做了更全面的分析(图3)。众所周知,根据MSI或超突变率所示,DNA错配修复途径存在缺陷的CRC肿瘤,显示高CTL和活化TH1细胞浸润,被多个免疫检查点的上调表达抵消。需要注意的是,CTL相关抗原4(CTLA4)、程序性细胞死亡蛋白1(PD1)、PD1配体1(PDL1)、和吲哚胺2,3-加双氧酶1(IDO1)在所有MSI超突变肿瘤中高度上调。肿瘤微环境中CTL浸润的密度与移码突变总数呈正相关,表明这些基因组事件可以导致免疫原性新多肽(neo-peptides)的产生,由抗原特异性肿瘤浸润淋巴细胞识别。这些肿瘤还有以下过程涉及基因的最高表达:TH1表型定位(例如,IFNγ和IL 15),三级淋巴结构形成(例如,C-X-C趋化因子配体13(CXCL13)),T细胞吸引趋化因子(例如,CXCL9、CXCL10和CXCL16),以及Janus激酶(JAK)-信号转导及转录激活因子(STAT)免疫信号通路的激活。
除了CRC的高免疫原性超突变MSI亚型(CMS1),表达谱分析识别了显示不同免疫浸润模式的另一群肿瘤。这些肿瘤表现出Treg细胞、骨髓源抑制细胞(MDSC)、单核细胞源细胞和TH17细胞的特异性基因高表达,通常见于免疫耐受恶性肿瘤的微环境。这种“炎性”CRC免疫亚型的特点是免疫抑制因子的显著上调,比如TGFβ和CXCL12,以及吸引骨髓细胞的趋化因子编码基因的高表达,包括C-C趋化因子配体2(CCL2)和相关细胞因子IL-23和IL-17,都是结肠炎相关CRC的已知致癌驱动因素。炎性免疫CRC亚型和EMT之间的生物学关联 与CMS4肿瘤的基质不仅被内皮细胞和CAF浸润也被天然免疫细胞浸润的发现一致。此外,结果表明CMS4间充质人群的更差结局在一定程度上与促转移免疫逃避微环境有关。这些结果证实了Galon及其他人最初的发现,早期CRC活化的免疫微环境是远端传播风险的强大决定因素,而且结肠炎相关CRC与侵略性临床行为有关。
最后,大多数CRC肿瘤,也就是显示MSS和基因表达为非超突变和上皮的肿瘤(大部分CMS2和CMS3肿瘤),表现出低免疫和炎性签名,微环境中缺少肿瘤浸润淋巴细胞和免疫调节细胞因子而且通常是PDL1-阴性,表明这些肿瘤的免疫原性差。WNT–β 连环蛋白途径信号传导,在大多数上皮肿瘤中被激活,与实体肿瘤的T细胞排斥相关。但是,需要这些肿瘤的更详细的免疫特点。例如,近期一项研究发现T细胞活化标志物比如可诱导的T细胞辅助刺激因子(ICOS)和免疫刺激分子OX40在CMS3原发癌中比在其它亚型中的表达水平更高。
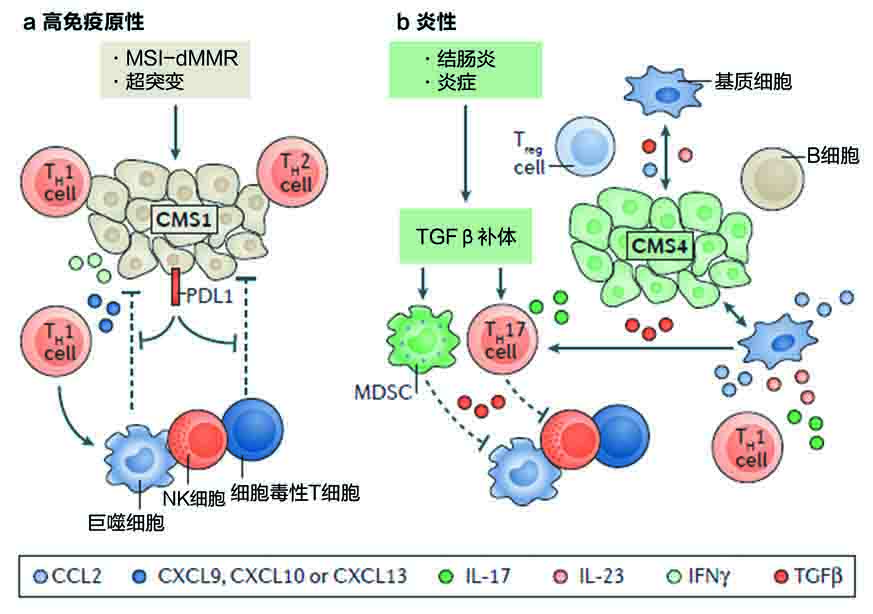
图3. 结肠直肠癌基因组和转录组学亚型的免疫特点。a,在共识分子亚型1(CMS1)微卫星不稳定性(MSI)免疫亚型的超突变样品中,高免疫原性新多肽激活了被适应性细胞毒性细胞浸润的免疫微环境,通过检查点抑制剂的表达来抵消,比如程序性细胞死亡蛋白1配体1(PDL1)。b,慢性炎症,可能与肠道菌群和结肠炎有关,触发了天然免疫反应,使癌细胞逃避免疫攻击来促进肿瘤生长。在CMS4间充质结肠直肠癌的炎性微环境中,基质细胞与癌症细胞相互作用,通过免疫抑制趋化因子抑制细胞毒性免疫细胞及促进骨髓源抑制细胞、B细胞和调节T(Treg)细胞增殖。CCL2,C-C趋化因子配体2;CXCL,C-X-C趋化因子配体;dMMR,有缺陷的错配修复;IFNγ,干扰素-γ;IL,白介素;NK,天然杀伤细胞;TGFβ,转化生长因子-β;TH,辅助性T细胞。
CRC进展期间的时空分子异质性。以上讨论的所有研究都揭示了CRC在基因组、表观基因组、转录组学和免疫水平的广泛肿瘤间异质性。从时空上评价了肿瘤的分子异质性。CRC的肿瘤内异质性数据大多数限于比较原发位点和转移位点的基因组研究。这些研究发现已知驱动致癌基因KRAS、NRAS和BRAF突变的一致率较高,通常以互相排斥的方式发生。PIK3CA突变和罕见的突变致癌基因之间差异较大,尤其是在介入化疗之后,包括肝转移中的新生TP53突变。在对EGFR mAbs获得性耐药的患者中,不一致性更显著而且原发-转移基因组异质性反映了治疗压力诱导的克隆选择过程。在最初被诊断为野生型肿瘤需要KRAS预处理的患者中(图4),MAPK途径突变,包括KRAS、NRAS和BRAF突变,出现在很大比例的肿瘤活检或循环肿瘤DNA(ctDNA)样品中。在三分之一的案例中,多个事件共存于同一份样品,新检出的突变似乎源于原发肿瘤病变先前存在的少量克隆。重复ctDNA分析表明KRAS突变等位基因的比例随着抗EGFR治疗而升高,并且在停药后迅速降低。KRAS突变克隆数与距离最后一次使用EGFR mAbs的时间呈负相关(也就是距离最后一次使用的事件越长,克隆数越少),并随着再次抗EGFR治疗不断变化(克隆数增加)。最后,在耐西妥昔单抗的CRC样品中循环识别出获得性EGFR突变,该突变影响蛋白的细胞外区域从而破坏西妥昔单抗结合。有趣的是,这些EGFR突变在相匹配的预处理原发病变中没有检测到,表明它们不牵扯对抗EGFR治疗的先天耐药,但是常常与KRAS突变共存。EGFR突变是驱动(driver)改变还是长期抗EGFR治疗压力下出现的过路(passenger)基因组事件需要进一步研究。
至于拷贝数改变和基因表达模式,研究证明原发肿瘤与相匹配的转移肿瘤在全基因组和基因特异性水平之间存在明显的相似性。但是,表达谱分析技术的多样性、不同的患者特征和大多数群体研究的小样本量对结论具有限制性,尤其是因为这些研究很少考虑介入治疗。例如,在抗EGFR治疗的背景下,与原发肿瘤样品相比,进展时获取的患者样品富含MET(也称为HGFR)和ERBB2扩增,与MAPK途径突变平行(图4)。另外,先前接受了化疗的异时性疾病患者与未接受化疗的患者相比,在拷贝数水平的转移间异质性更高。然而,与原发肿瘤相比转移肿瘤缺少循环的获得性基因组和转录组学改变增强了一种观念,即促进转移的生物学过程在癌症形成的早期已经确定。值得注意的是,CRC微环境标志物的原发-转移异质性尚未被仔细研究,但是初步报告描述了免疫细胞浸润模式的相关变化,比如与原发肿瘤相比在肿瘤中心和侵袭边缘转移肿瘤的CD8+细胞更少而CD68+巨噬细胞的平均频率更高。
近期,研究者们评估了CRC的肿瘤内异质性的空间分布以推断突变时间线和既定肿瘤的生长变化。通过不同CRC肿瘤的多个独立配体的基因组图谱,他们发现疾病进展至晚期后亚克隆扩增和选择性略过(selective sweeps)并不常见,因此提出CRC生成的“大爆炸”理论,突变出现的时间决定了其是否出现在所有克隆中和在肿瘤生长期间是否普遍存在。根据这一模型,CRC肿瘤虽有多个克隆和亚克隆改变,但只有某个优势生长,其它克隆细胞量很小。不过非主要的亚克隆改变与其它主要改变共同保证CRC进展。这一发现与上述‘组学’研究一致,表明相匹配的原发肿瘤和转移肿瘤样品在突
变、拷贝数和基因表达谱之间具有显著相似性。这也与某些报告相符,本质上对EGFR mAbs耐药的小KRAS突变细胞亚群会导致不良的治疗效果和克隆扩增,在使用靶向药物后促进肿瘤生长。此外,该研究突出了原发CRC基因组空间(多区域)异质性的深入分析如何加深生物学理解,为转移肿瘤样品的相似研究提供了机会,对精准医疗具有潜在指导作用。
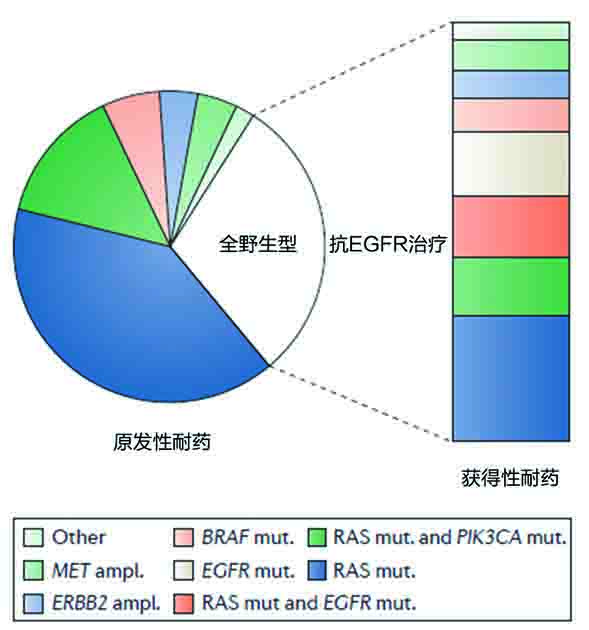
图4. 晚期结肠直肠癌接受抗EGFR治疗前后的基因组变化。表皮生长因子受体(EGFR)单克隆抗体(mAbs)对治疗之前无MAPK途径基因组改变的患者群体(‘全野生型’)更有效。原发性耐药(左)和获得性耐药(右)机制的高度重叠强化了,克隆选择是临床结局的主要决定因素。只有EGFR突变没有在预处理病变中检测到。在很大比例的样品中,耐药是多克隆的,同时发生RAS突变和EGFR或PI3K催化亚基-α(PIK3CA)突变。ampl.,扩增;mut.,突变。
精准医疗模式的转换
在过去的几十年里,CRC靶向药物的大多数注册试验没有预先计划的生物标志物分析,探索性研究除外,没有根据由生物标志物确定的亚组对患者进行分层,而且对这些分析的统计功效较低(underpowered)。但是重要的进展来自于临床试验的回顾性相关分析,包括KRAS外显子2突变与抗EGFR耐药关联。这个生物标志物分层模型是首个精准CRC治疗模式,即单一改变视角:‘单基因、单药’(KRAS外显子2突变,避免EGFR mAbs)。但很多KRAS野生型CRC也对抗EGFR治疗(西妥昔单抗或帕尼单抗)耐药,提示还存在其它突变。在药物设计进步以后,单基因、单药模式被用于研究摘要:已知结肠直肠癌的关键驱动基因组事件会影响靶向药物的效果,所谓靶向药物是指最初在“单基因、单药”的精准医疗模式下开发出来的药物。我们对癌症基因组复杂性、治疗压力下克隆演变模式和靶向抑制药效的现有认识,支持在做治疗决策时从单基因、单药方法向“多基因、多药”模型转变。更好地了解结肠直肠癌的转录组学亚型,包括肿瘤、基质和免疫组成,揭露了交叉途径依赖(convergent pathway dependencies),使在制定治疗该疾病的疗法时需要考虑‘多分子’视角。
结肠直肠癌(CRC)是全世界癌症相关死亡的主要原因。但是,与CRC诊断相关的死亡率在过去几十年内日益下降,这归因于癌症筛查项目、术前和术后护理标准化、改进的外科技术以及对早期和晚期疾病更有效的系统疗法。氟尿嘧啶、奥沙利铂和伊立替康是治疗转移性CRC的化疗支柱,连续服用这些药物使中值总生存期达到18-20个月。在治疗设备增加靶向药物比如血管内皮生长因子(VEGF)抑制剂和表皮生长因子受体(EGFR)抑制剂以后,联合以上化疗,使中值生存期增加到30个月。各种抗血管生成药物被批准用于临床,包括单克隆抗体(mAb)贝伐单抗和雷莫芦单抗、重组融合蛋白阿柏西普和多重激酶抑制剂瑞戈非尼。一方面,尚未确定优先用于抗血管生成治疗的可靠预测生物标志物。另一方面,依据不存在MAPK基因突变,也就是KRAS和NRAS激活事件(导致先天耐药)来选择接受抗EGFR疗法mAbs西妥昔单抗和帕尼单抗的患者。
逐步识别出很多能够预测抗EGFR药物无效的生物标志物,很好地说明了CRC靶向疗法的演变。但是我们对CRC基因组学和转录组学亚型的深入了解 – 伴随独特的克隆、基质和免疫依赖 – 以及治疗压力下肿瘤演变的认知,促进了生物标志物-药物的共同发展。在本文中,我们讨论了CRC转化研究的最新趋势和组学导向治疗的患者分层策略。我们提出了一种综合分类系统,将分子特征与靶向药物联系在一起,重新审查以前的成功与失败,和预想CRC精准医疗的未来。
CRC分子研究
驱动事件、基因组和表观基因组亚型。CRC是最早明确分子特征的实体瘤之一。若干基因和途径参与了肿瘤萌生和发展。Vogelstein及其同事描述了基因和表观基因事件的渐进性逐步累积导致腺瘤和腺癌形成的模型,认识到肿瘤抑制基因(比如腺瘤性结肠息肉病(APC)、TP53和SMAD家族成员4(SMAD4))和致癌基因(比如KRAS和PI3K催化亚基-α(PIK3CA))‘驱动’改变致使选择性生长优势和CRC进展。基因突变的非随机累积通过解除对细胞分化、增殖和凋亡调节途径的限制而导致结肠直肠癌发生。基因组研究也表明WNT-β-连环蛋白、转化生长因子-β(TGFβ)、EGFR及下游MAPK和PI3K信号通路的改变几乎是CRC普遍存在的事件。
此外,基因组-编辑技术已被用于证明,经过工程学设计能够表达所有APC、TP53、SMAD4、KRAS和PIK3CA突变的结肠类器官可以不受微环境因素影响而生长,表明这些基因突变足以促使肿瘤进展。但是,只有在染色体不稳定性(CIN)与驱动突变同时发生时肿瘤才具有侵袭性,而且在注入到小鼠体内以后形成宏观转移(macrometastasis)。的确,染色体数量(异倍性)与杂合性缺失之间的失衡见于85%的侵袭性CRC肿瘤(图1)。CIN由于染色体分离、端粒稳定性和DNA损伤应答缺陷造成,TP53和其它检查点基因(checkpoint gene)突变也与之有关。或者,15%早期结肠直肠肿瘤的显性基因组特征是具有缺陷的DNA错配修复系统(由于mutL同源物1(MLH1)、MLH3、mutS同源物2(MSH2)、MSH3、MSH6或PMS1同源物2(PMS2)失活导致),致使超突变和微卫星不稳定性(MSI)。表观基因组研究表明MSI肿瘤具有较高的CpG岛甲基化表型(CIMPhi),并显示出参与肿瘤发展的关键基因的超甲基化,比如散发背景(sporadic background)下的MLH1沉默。虽然传统的腺瘤与染色体不稳定性性CRC共享很多分子特征,但是CIMPhi和MSI是无蒂锯齿状腺瘤的初始驱动力。
CIN肿瘤(一般为非超突变)和MSI肿瘤(通常为超突变)具有不同的基因和表观基因事件顺序和模式,在上述途径的调节解除过程中有交叉(convergence)的迹象(图2)。例如,WNT-β-连环蛋白途径的激活主要由非超突变样品中的APC突变驱动,而超突变CRC大大富含了环指蛋白43(RNF43)突变和R-spondin(RSPO)蛋白家族融合。细胞周期检查点中的TP53缺失和突变以及DNA损伤应答激酶共济失调性毛细血管扩张突变基因(ATM)也有互斥模式,在非超突变和超突变样品中各具主导性。KRAS突变常见于疾病子集,但是BRAFV600E突变在MSI和CIMPhi肿瘤中过多表达。有趣的是,据报道DNA聚合酶ε(由POLE编码)的体细胞突变引起了CRC的最高突变率,但是这些肿瘤常常缺少MSI、CIMPhi或MLH1超甲基化。激活激酶融合事件包括间变性淋巴瘤激酶(ALK)、神经营养受体酪氨酸激酶1(NTRK1)、NTRK2、NTRK3或RET在CRC中极其罕见,不会聚集于这种疾病的特殊基因组或表观基因组亚型。
共识转录组学亚型。基因表达与细胞表型和肿瘤行为密切相关,被广泛用于鉴别一种疾病的生物学同种亚型。对于CRC,致力于共享大规模数据和协调分析学的国际努力比较了6种独立的转录组学亚型分类系统。最后达成了共识分子分类,使大多数肿瘤归类为四种稳健的亚型之一。这四种共识分子亚型(CMS)分组(图1)是当前在基因表达层面上对CRC异质性的最好描述,但是随着CMS内部亚组划分和更加深入了解混合表型样品的特征,未来很可能出现对疾病分类的进一步细化。
图1. CRC亚型图示。微卫星不稳定性(MSI)与超突变,超甲基化,免疫浸润,RAS、BRAF突变激活和近端结肠位置有关。具有染色体不稳定性(CIN)的肿瘤在基因表达层面更具异质性,表明从上皮典型CRC(共识分子亚型2(CMS2))到间充质CRC(CMS4)的一系列激活途径。CIN肿瘤的诊断主要在左侧结肠或直肠,其微环境是低免疫原性或炎性的,伴随显著的基质浸润。富含RAS突变的CRC肿瘤子集具有强大的代谢适应性(CMS3)和中间水平的突变、甲基化和拷贝数事件。EGFR,表皮生长因子受体;JAK,Janus激酶;STAT,信号转导及转录激活因子;TGFβ,转化生长因子-β;VEGF,血管内皮生长因子;VEGFR,VEGF受体。
图2. 结肠直肠癌形成和转录组学亚型。随着基因组和表观基因组改变累积形成结肠直肠腺瘤-腺癌的潜在路径。微卫星不稳定性(MSI)肿瘤,主要是共识分子亚型1(CMS1),具有与超突变和超甲基化相关的独特模式,染色体不稳定性(CIN)肿瘤,主要是CMS2-4,通过Vogelstein提出的传统模式形成。从典型CMS2癌形成到CMS3的转变被认为发生在早期,KRAS突变和拷贝数事件的独特结合导致代谢调节解除(metabolic deregulation)成为基因表达层面的主要特征。在CMS4肿瘤中,富含基质的炎性微环境引起的转化生长因子-β(TGF-β)激活是上皮间充质转化(EMT)的主要驱动因素。APC,腺瘤性结肠息肉病;ATM,共济失调性毛细血管扩张突变基因;MSH6,mutS同源物6;PIK3CA,PI3K催化亚基-α;RNF43,环指蛋白43;SMAD4,SMAD家族成员4;TGFBR2,TGFβ受体2。
具有明确基因组和表观基因组CRC特征的综合相关分析使我们更深入地了解了每种CMS的生物学特点。首先,在CMS1组中大多数MSI肿瘤(MSI免疫亚型,14%的早期肿瘤)的特点是超突变、超甲基化、BRAFV600E突变富集和免疫细胞大量浸润肿瘤微环境,尤其是CD8+细胞毒性T淋巴细胞(CTL)、CD4+辅助性T细胞1(TH1)和自然杀伤细胞。其次,CIN肿瘤依据基因表达信号可以再分为三组:CMS2(典型亚型,37%的早期肿瘤);CMS3(代谢亚型,13%的早期肿瘤);CMS4(间充质亚型,23%的早期肿瘤)。体细胞拷贝数改变模式和突变谱无法区分CMS2和CMS4,这两组均表现为微卫星稳定性(MSS)和低水平的基因超甲基化。但是,CMS2上皮肿瘤具有显著的WNT和MYC下游靶基因上调,更高水平的致癌基因表达包括EGFR、ERBB2(也称为HER2)、胰岛素样生长因子2(IGF2)、胰岛素受体底物2(IRS2)和转录因子肝细胞核因子4α(HNF4A)以及细胞周期蛋白。相反,CMS4肿瘤的特点是上皮间充质转化(EMT)和干性(stemness)相关途径的激活,比如TGFβ和整联蛋白,而且参与细胞外基质重塑和补体信号传导的蛋白显著过表达。CMS4肿瘤对微环境具有促血管新生(proangiogenic)和基质新生(stromagenic)的影响。的确,在间充质表型的肿瘤中信号传导激活主要源于癌旁组织的显著基质细胞浸润,尤其是癌症相关纤维母细胞(CAF)。值得注意的是,CMS2和CMS4肿瘤之间途经激活的巨大差异转化为远端复发的显著高风险和被诊断为早期CMS4间充质CRC的患者死亡。最后,CMS3肿瘤与其它CIN组相比,具有独一无二的全基因组和表观基因组图谱,拷贝数改变始终较少。实际上,高达30%的CMS3肿瘤样品显示出MSI、超突变和中间水平的基因超甲基化。CMS3上皮肿瘤在途径层面的主要特征是代谢重编程,包括谷氨酰胺分解和脂肪生成的激活。另外,CMS3肿瘤富含KRAS激活突变,这与CRC和其它恶性肿瘤的显著代谢适应性有关。
虽然每种转录组学亚型的关键分子改变都是这些肿瘤萌生和生长的潜在驱动因素,但是尚未界定个别CMS组的细胞来源。使用基因集合富集分析发现,上、下结肠隐窝室的特有签名分别与CMS2和CMS3有关。然而,考虑到结肠干细胞和更加分化的肠细胞之间的可塑性,一个特定的细胞表型在致癌转化后不太可能保持下来。相反,从癌前病变研究获得的明确证据表明癌症形成的驱动因素,尤其是TGFβ激活,在癌症形成的过程中起到重要作用。采用人类组织化培养(organoid cultures)和基因组编辑技术,研究者们已证明癌前病变的遗传背景决定了主要的TGFβ反应,使之从WNT途径激活的管状腺瘤的主要凋亡反应变为BRAFV600E突变的无蒂锯齿状腺瘤的显性EMT反应。的确,依据微环境中TGFβ的表达水平,无蒂锯齿状腺瘤可以进展为预后较差的CMS4肿瘤(高TGFβ信号传导)或预后较好的CMS1肿瘤(低TGFβ信号传导)。管状腺瘤的CMS分类与典型CMS2和代谢CMS3组有关。根据组织病理学评估,每种转录组学亚型的腺癌都具有显著特征,包括CMS4中与高基质的促结缔组织增生性反应,CMS1的实体和/或小梁或粘液性特征,CMS2的复杂管状结构以及CMS3的乳头状形态学。但是,这些架构模式并不能作为每个CMS组的诊断标准。
不断演变的免疫亚型。Galon及其同事首先证明了特定免疫签名与早期CRC预后的关联。原发性CRC肿瘤的高淋巴细胞浸润,特别是CTL和TH1细胞伴随以干扰素-γ(IFNγ)为主的免疫图谱,与无复发和总生存期呈正相关。相反,TH17细胞浸润和白介素-17(IL-17)为主的免疫图谱与不良结局有关。这些发现的临床结果就是建立了一个评分系统,称之为免疫评分(immunoscore),依据是在肿瘤中心及其侵袭边缘的两个独特淋巴细胞群(CD8+ CTL和CD45RO记忆性T细胞)的丰度。在早期CRC这些细胞群的数量是经过确认的预后标志物,高免疫评分的肿瘤与低免疫评分的肿瘤相比肿瘤复发的风险减少了50%。其后,研究者们证明T细胞的密度随着肿瘤进展而减少,而B细胞和滤泡辅助性T细胞(TFH)的密度从早期到更具侵袭性的CRC不断增加。晚期肿瘤高B细胞或TFH浸润与无疾病生存期延长有关。此外,免疫浸润模式和炎性细胞因子与微生物生态失调和结肠癌形成有关。叉头样转录因子3(forkhead box P3,oxp3)充当调节性T细胞(Treg)并阻碍了对癌细胞的有效免疫应答;CD4+T细胞浸润的肿瘤表达了Foxp3,预后显著较差。
近期研究对CRC免疫表型做了更全面的分析(图3)。众所周知,根据MSI或超突变率所示,DNA错配修复途径存在缺陷的CRC肿瘤,显示高CTL和活化TH1细胞浸润,被多个免疫检查点的上调表达抵消。需要注意的是,CTL相关抗原4(CTLA4)、程序性细胞死亡蛋白1(PD1)、PD1配体1(PDL1)、和吲哚胺2,3-加双氧酶1(IDO1)在所有MSI超突变肿瘤中高度上调。肿瘤微环境中CTL浸润的密度与移码突变总数呈正相关,表明这些基因组事件可以导致免疫原性新多肽(neo-peptides)的产生,由抗原特异性肿瘤浸润淋巴细胞识别。这些肿瘤还有以下过程涉及基因的最高表达:TH1表型定位(例如,IFNγ和IL 15),三级淋巴结构形成(例如,C-X-C趋化因子配体13(CXCL13)),T细胞吸引趋化因子(例如,CXCL9、CXCL10和CXCL16),以及Janus激酶(JAK)-信号转导及转录激活因子(STAT)免疫信号通路的激活。
除了CRC的高免疫原性超突变MSI亚型(CMS1),表达谱分析识别了显示不同免疫浸润模式的另一群肿瘤。这些肿瘤表现出Treg细胞、骨髓源抑制细胞(MDSC)、单核细胞源细胞和TH17细胞的特异性基因高表达,通常见于免疫耐受恶性肿瘤的微环境。这种“炎性”CRC免疫亚型的特点是免疫抑制因子的显著上调,比如TGFβ和CXCL12,以及吸引骨髓细胞的趋化因子编码基因的高表达,包括C-C趋化因子配体2(CCL2)和相关细胞因子IL-23和IL-17,都是结肠炎相关CRC的已知致癌驱动因素。炎性免疫CRC亚型和EMT之间的生物学关联 与CMS4肿瘤的基质不仅被内皮细胞和CAF浸润也被天然免疫细胞浸润的发现一致。此外,结果表明CMS4间充质人群的更差结局在一定程度上与促转移免疫逃避微环境有关。这些结果证实了Galon及其他人最初的发现,早期CRC活化的免疫微环境是远端传播风险的强大决定因素,而且结肠炎相关CRC与侵略性临床行为有关。
最后,大多数CRC肿瘤,也就是显示MSS和基因表达为非超突变和上皮的肿瘤(大部分CMS2和CMS3肿瘤),表现出低免疫和炎性签名,微环境中缺少肿瘤浸润淋巴细胞和免疫调节细胞因子而且通常是PDL1-阴性,表明这些肿瘤的免疫原性差。WNT–β 连环蛋白途径信号传导,在大多数上皮肿瘤中被激活,与实体肿瘤的T细胞排斥相关。但是,需要这些肿瘤的更详细的免疫特点。例如,近期一项研究发现T细胞活化标志物比如可诱导的T细胞辅助刺激因子(ICOS)和免疫刺激分子OX40在CMS3原发癌中比在其它亚型中的表达水平更高。
CRC进展期间的时空分子异质性。以上讨论的所有研究都揭示了CRC在基因组、表观基因组、转录组学和免疫水平的广泛肿瘤间异质性。从时空上评价了肿瘤的分子异质性。CRC的肿瘤内异质性数据大多数限于比较原发位点和转移位点的基因组研究。这些研究发现已知驱动致癌基因KRAS、NRAS和BRAF突变的一致率较高,通常以互相排斥的方式发生。PIK3CA突变和罕见的突变致癌基因之间差异较大,尤其是在介入化疗之后,包括肝转移中的新生TP53突变。在对EGFR mAbs获得性耐药的患者中,不一致性更显著而且原发-转移基因组异质性反映了治疗压力诱导的克隆选择过程。在最初被诊断为野生型肿瘤需要KRAS预处理的患者中(图4),MAPK途径突变,包括KRAS、NRAS和BRAF突变,出现在很大比例的肿瘤活检或循环肿瘤DNA(ctDNA)样品中。在三分之一的案例中,多个事件共存于同一份样品,新检出的突变似乎源于原发肿瘤病变先前存在的少量克隆。重复ctDNA分析表明KRAS突变等位基因的比例随着抗EGFR治疗而升高,并且在停药后迅速降低。KRAS突变克隆数与距离最后一次使用EGFR mAbs的时间呈负相关(也就是距离最后一次使用的事件越长,克隆数越少),并随着再次抗EGFR治疗不断变化(克隆数增加)。最后,在耐西妥昔单抗的CRC样品中循环识别出获得性EGFR突变,该突变影响蛋白的细胞外区域从而破坏西妥昔单抗结合。有趣的是,这些EGFR突变在相匹配的预处理原发病变中没有检测到,表明它们不牵扯对抗EGFR治疗的先天耐药,但是常常与KRAS突变共存。EGFR突变是驱动(driver)改变还是长期抗EGFR治疗压力下出现的过路(passenger)基因组事件需要进一步研究。
至于拷贝数改变和基因表达模式,研究证明原发肿瘤与相匹配的转移肿瘤在全基因组和基因特异性水平之间存在明显的相似性。但是,表达谱分析技术的多样性、不同的患者特征和大多数群体研究的小样本量对结论具有限制性,尤其是因为这些研究很少考虑介入治疗。例如,在抗EGFR治疗的背景下,与原发肿瘤样品相比,进展时获取的患者样品富含MET(也称为HGFR)和ERBB2扩增,与MAPK途径突变平行(图4)。另外,先前接受了化疗的异时性疾病患者与未接受化疗的患者相比,在拷贝数水平的转移间异质性更高。然而,与原发肿瘤相比转移肿瘤缺少循环的获得性基因组和转录组学改变增强了一种观念,即促进转移的生物学过程在癌症形成的早期已经确定。值得注意的是,CRC微环境标志物的原发-转移异质性尚未被仔细研究,但是初步报告描述了免疫细胞浸润模式的相关变化,比如与原发肿瘤相比在肿瘤中心和侵袭边缘转移肿瘤的CD8+细胞更少而CD68+巨噬细胞的平均频率更高。
近期,研究者们评估了CRC的肿瘤内异质性的空间分布以推断突变时间线和既定肿瘤的生长变化。通过不同CRC肿瘤的多个独立配体的基因组图谱,他们发现疾病进展至晚期后亚克隆扩增和选择性略过(selective sweeps)并不常见,因此提出CRC生成的“大爆炸”理论,突变出现的时间决定了其是否出现在所有克隆中和在肿瘤生长期间是否普遍存在。根据这一模型,CRC肿瘤虽有多个克隆和亚克隆改变,但只有某个优势生长,其它克隆细胞量很小。不过非主要的亚克隆改变与其它主要改变共同保证CRC进展。这一发现与上述‘组学’研究一致,表明相匹配的原发肿瘤和转移肿瘤样品在突变、拷贝数和基因表达谱之间具有显著相似性。这也与某些报告相符,本质上对EGFR mAbs耐药的小KRAS突变细胞亚群会导致不良的治疗效果和克隆扩增,在使用靶向药物后促进肿瘤生长。此外,该研究突出了原发CRC基因组空间(多区域)异质性的深入分析如何加深生物学理解,为转移肿瘤样品的相似研究提供了机会,对精准医疗具有潜在指导作用。
精准医疗模式的转换
在过去的几十年里,CRC靶向药物的大多数注册试验没有预先计划的生物标志物分析,探索性研究除外,没有根据由生物标志物确定的亚组对患者进行分层,而且对这些分析的统计功效较低(underpowered)。但是重要的进展来自于临床试验的回顾性相关分析,包括KRAS外显子2突变与抗EGFR耐药关联。这个生物标志物分层模型是首个精准CRC治疗模式,即单一改变视角:‘单基因、单药’(KRAS外显子2突变,避免EGFR mAbs)。但很多KRAS野生型CRC也对抗EGFR治疗(西妥昔单抗或帕尼单抗)耐药,提示还存在其它突变。在药物设计进步以后,单基因、单药模式被用于研究潜在的CRC阳性预测标志物。然而针对晚期BRAFV600E突变CRC的单药BRAF抑制剂和KRAS突变疾病的MEK抑制剂的抑制治疗失败说明CRC靶向治疗中单一改变视角有很大局限性。
将下一代测序引入临床试验样品和分子预筛程序(包括ctDNA分析)连同临床前模型的重大进展(包括患者源异种移植物(PDXs)和类器官)意味着,研究者们明确了共同发生的驱动事件的模式,识别了新的、罕见的、可靶定的且具有潜在较高致癌依赖性的改变,理解了靶点抑制的动态变化以设计更合理的药物组合,并认识到时间异质性和克隆选择能够解释对CRC匹配靶向药物的耐药性。这些发展标志着CRC精准医疗‘多基因、多药’模式的出现。以EGFR mAbs为例,研究表明只有全KRAS和NRAS位点野生型(多基因)的肿瘤患者受益于这些药物,标准化疗方案增加这些药物后成本效益比和药效都有提高。联合抑制BRAF、MEK和EGFR(多药)治疗BRAFV600E突变CRC就是很好的例子,因为在早期临床试验中获得了前所未有的反应率。方框1和表1描述了晚期CRC治疗选择新出现的阳性预测标志物。不幸的是,对于具有多靶点和其影响的下游途径不明确的药物 - 比如多重激酶抑制剂瑞戈非尼,影响VEGF受体1(VEGFR1)、VEGFR2、VEGFR3、RET、KIT、纤维母细胞生长因子受体1(FGFR1)、FGFR2和血小板源生长因子受体-α(PDGFRA)- 生物标志物发现证明了更多问题。鉴别及明确转录组学和免疫CRC亚型的特征后,通过可能有助于预测抗癌治疗效果或耐药性的‘多分子’框架(图5),我们现在有了极难得的机会来重新讨论最佳的生物标志物组合。
最新的多基因、多药模式:以EGFR mAb治疗为框架。对EGFR mAbs的先天性和获得性耐药机制研究彻底改变了我们对CRC生物学和肿瘤进展动态变化的认识。接近70%的CRC样品具有EGFR信号传导涉及基因的异质改变,这些改变使得对西妥昔单抗和帕尼单抗耐药。的确,反映下游MAPK途径激活的基因表达签名比单独的KRAS突变能更好地预测抗EGFR治疗的效果。在考虑KRAS和NRAS外显子2、3和4变体组合时,EGFR阻断剂效果的阴性预测值很可靠,代表CRC疾病亚分型和患者分层的主要模型:RAS野生型对RAS突变型。这种分层现在被所有治疗指南采用,是标准护理管理的关键生物标志物集合。
后来发现在用高敏测序技术重新检测时,近20%KRAS野生型肿瘤中有极小量KRAS或NRAS突变克隆。原发肿瘤存在很小比例(低至1%)的突变细胞是EGFR mAbs获得性耐药根源。原发肿瘤样品中的突变等位基因分数测量与晚期抗EGFR治疗的效果相关。这一发现不仅证实了原发与转移肿瘤样品RAS基因突变一致性(在用EGFR靶向药物治疗之前),而且提示CRC复发时可能保持原发时的基因组结构。
但是,EGFR阻断剂原发耐药受其它改变影响,包括BRAF、MEK1、ERBB2、FGFR1和PDGFRA突变。这些事件的罕见性使其作为阴性预测生物标志物的临床价值评估受限,但是临床前模型显示联合抑制上述靶点与EGFR靶点可获持续治疗反应。例如,在ERBB2突变的情况下,HER2靶向治疗联合EGFR mAbs产生了主要的PDXs肿瘤消退。
30%CRC患者为KRAS、NRAS、BRAF和PIK3CA野生型(四倍阴性),更可能对抗EGFR治疗有反应。依据先前存在的敏感亚克隆在治疗中断后出现的假设,在评估再次挑战EGFR mAbs治疗的临床试验中上述人群不断累积。四倍野生型肿瘤对双EGFR靶向治疗尤其敏感,包括酪氨酸激酶抑制剂(TKIs)联合EGFR mAbs,通过不同的机制抑制EGFR。另一种方法是服用mAbs混合制剂,靶定EGFR细胞外区域的非重叠表位,比如Sym004和MM-151,旨在诱导更高程度的受体内化和退化。在被诊断为获得性EGFR mAbs耐药的患者中Sym004的初步效果是令人欣慰的。此外,双EGFR靶向治疗对于具有EGFR胞外域突变的肿瘤患者来说是不错的方法。在西妥昔单抗治疗下获得的这些突变子集也许对帕尼单抗有反应,因为帕尼单抗与该分子结合的表位不同。的确,在获得性EGFRS492R突变的情况下,有帕尼单抗和Sym004起到短暂效果的案例报告。
在临床前模型中,ERBB家族受体之间的广泛信号串扰导致在使用EGFR阻断剂后并行信号途径上调,致使继发耐药。但是,对未经选择的人群进行临床试验,评估可选药物或EGFR mAbs联合靶定‘逃避’信号通路的药物-比如HER3、类胰岛素生长因子1受体(IGF1R)和MET–未达预期疗效。这些失败可能与缺少患者分层的可靠生物标志物或靶向药物的效价不足有关。然而,很明显非遗传机制也在EGFR耐药中发挥作用。对西妥昔单抗或帕尼单抗治疗完全反应的情况极其罕见,在进行性疾病患者的肿瘤样品中只有一部分癌症细胞携带活化的MAPK途径突变,提示野生型细胞也能在治疗中存活下来。临床前发现指出在抗EGFR治疗下进展的CRC肿瘤中EGFR依赖具有保守性;这可能与肿瘤微环境的适应性配体过表达及KRAS突变型和野生型亚克隆之间的旁分泌相互作用有关。除了持续的EGFR依赖,最新的途径导向遗传筛查揭示下游MAPK信号通路激活对于逃避EGFR阻断的CRC细胞是一种阻碍。在四倍阴性CRC PDX样品中,垂直抑制EGFR信号通路(上游和下游)联合抗EGFR和抗MEK治疗阻止了获得性耐药形成。有趣的是,已经在组成型KRAS突变CRC群体中检验了这种靶向联合用药,获得了阴性结果,可能与靶向抑制不足有关。在小亚克隆中可能发现KRAS突变时,RAS野生型肿瘤早期使用EGFR和MEK抑制剂预计能够增加完全途径阻断的机会。
| 方框1. 治疗选择新出现的阳性预测标志物 |
BRAFV600E突变 在包括BRAFV600E突变转移性结肠直肠癌(CRC)患者的早期试验中,BRAF和MEK抑制剂联合用药比在黑色素瘤中观察到的临床受益低得多,可能是因为在CRC中用这种联合治疗获得的MAPK途经抑制程度不是最理想的。的确,CRC患者对这些药物获得性耐药导致的基因组改变都集中于MAPK再激活。临床前研究表明这种药效动力学失败在一定程度上可能是由于CRC的反馈机制-表皮生长因子受体(EGFR)激活(在黑色素瘤中则没有)所致,该受体激活后PI3K介导持续的MAPK信号传导。评价EGFR单克隆抗体(mAbs)、BRAF抑制剂和PI3Kα抑制剂或MEK抑制剂联合用药的临床试验初步结果显示,三联疗法在治疗效果和无进展生存期上比其它联合疗法更有效。 ERBB2扩增 患者选择在CRC的HER2(由ERBB2编码)靶向药物治疗中十分关键。虽然在生物标志物阳性的人群中抗肿瘤活性较强,但是由于这种改变的发生率较低,停止了招募ERBB2扩增CRC患者进行HER2 mAb曲妥单抗与标准护理化疗伊立替康的联合治疗。近期,对经过高度预处理的KRAS野生型晚期CRC患者亚组进行大规模筛查,临床试验招募成功完成,双HER2靶向治疗即曲妥单抗与酪氨酸激酶抑制剂拉帕替尼联合用药观察到显著的临床活性(clinical activity)。 ALK和NTRK1融合 转录离群分析识别了对EGFR阻断剂耐药、且在功能上和药理学上‘沉迷于’其它激酶基因的RAS和BRAF野生型CRC细胞,包括间变性淋巴瘤激酶(ALK)、神经营养受体酪氨酸激酶1(NTRK 1)、 NTRK2、NTRK3、纤维母细胞生长因子受体2(FGFR2)和RET。的确,异常高水平ALK和NTRK1表达的CRC患者样品很少包含涉及这些基因的基因重组,根据临床前模型和新的临床报告这致使肿瘤对激酶抑制剂反应。 RNF43突变、ZNRF3突变和RSPO融合 组织化培养模型识别了与对靶向药物极其敏感有关的基因组改变。由于上游途径改变(比如泛素连接酶环指蛋白43(RNF43)或其同源物锌和环指蛋白3(ZNR3)突变,以及R-spondin (RSPO)融合)而依赖WNT配体的癌症,预计对WNT分泌抑制剂(Porcupine)有反应,在RNF43突变CRC患者中已观察到早期功效。此外,对源于RSPO3-融合阳性CRC患者的异种移植物使用RSPO3-中和mAbs诱导肿瘤生长抑制,在治疗停止后这种抑制持续有效。该抑制效果与肿瘤分化和对干细胞隔室基因的作用有关。 MSI和POLE突变 微卫星不稳定性(MSI)肿瘤的高体细胞突变负荷与免疫激活之间的关联转化为单药程序性细胞死亡蛋白1(PD1)检查点抑制剂对错配修复缺陷CRC的令人鼓舞的功效。相反,在未经选择的错配修复完好人群中功效不佳。超突变率不仅仅存在于MSI肿瘤中。例如,DNA聚合酶-ε(POLE)突变肿瘤具有微卫星稳定性,但是其微环境中也包含较高的新生抗原负荷和肿瘤浸润淋巴细胞。为了避免免疫攻击,多免疫检查点受体被POLE突变肿瘤细胞控制,这个发现支持PD1 mAb治疗的研究。 |
表1、晚期CRC治疗选择新出现的阳性预测生物标志物
改变 | 晚期CRC发生率(%) | 药物 | 临床阶段 | 部分反映 |
| BRAFV600E突变 | 5-8 | BRAF TKI+MEK TKI BRAF TKI+MEK TKI+EGFR mAbs BRAF TKI+PI3K TKI+EGFR mAbs | II期 II期 II期 | 5/43(12) 9/35(26) 9/28(32) |
| ERBB2扩增 | 5* | Anti HER2 mAb+pan-ERBB TKI | II期 | 8/27(30) |
| NTRK1融合 | <1 | NTRK TKI | I期 | 案例报告 |
| ALK融合 | <1 | ALK TKI | I期 | 案例报告 |
| RNF43突变 | <5 | Porcupine抑制剂 | I期 | 案例报告 |
| MSI | <5 | PD1 mAbs | I期 | 4/10(40) 9/33(27) |
ALK,间变性淋巴瘤激酶;CRC,结肠直肠癌;EGFR,表皮生长因子受体;mAb,单克隆抗体;MSI,微卫星不稳定性;NTRK,神经营养受体酪氨酸激酶;PD1,程序性细胞死亡蛋白1;RNF43,环指蛋白43;TKI,酪氨酸激酶抑制剂。*在KRAS野生型肿瘤患者中。
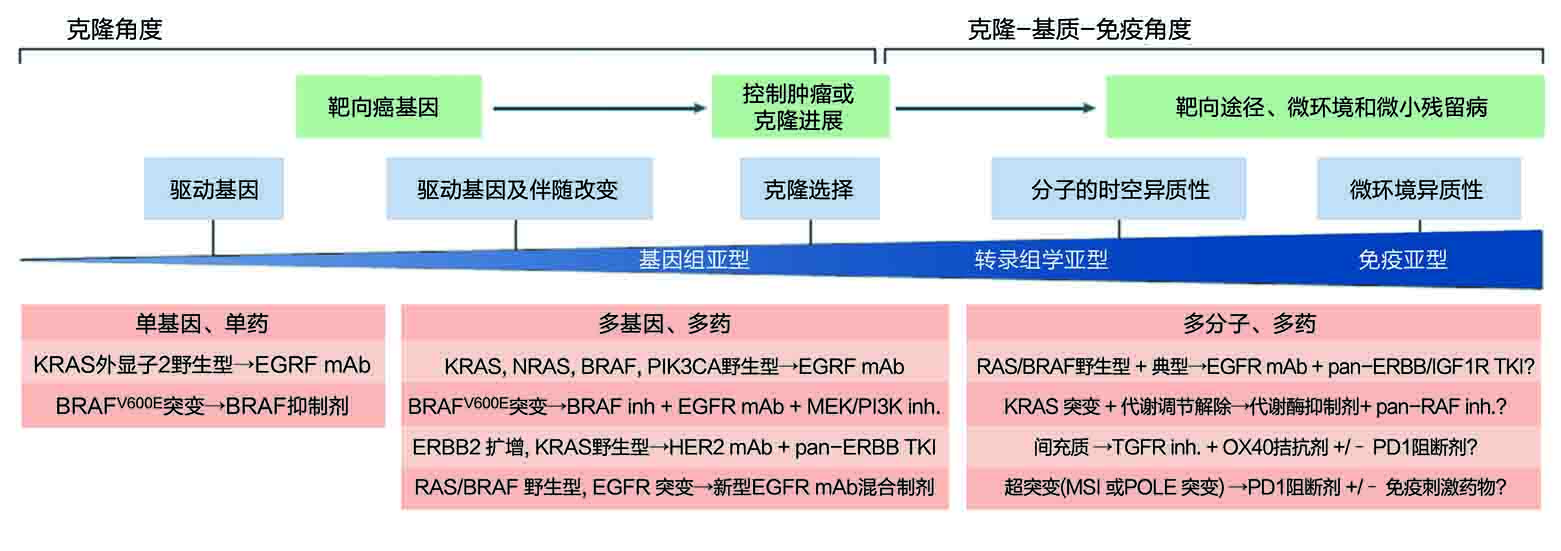
图5. 结肠直肠癌精准医疗模式的演变。从靶向治疗的克隆角度(‘单基因、单药’和‘多基因、多药’)向克隆-基质-免疫角度(‘多分子、多药’)的转变表示加深了对这种疾病生物学的理解以及生物标志物-药物共同发展的进步。EGFR,上皮生长因子受体;IGF1R,类胰岛素生长因子1受体;inh.,抑制剂;mAb,单克隆抗体;MSI,微卫星不稳定性;PD1,程序性细胞死亡蛋白1;PIK3CA,PI3K催化亚基-α;POLE,DNA聚合酶-ε;TGFR,转化生长因子-β受体;TKI,酪氨酸激酶抑制剂。
未来的‘多分子’模式
转录组学亚型的基因改变。虽然CMS分类有较多重要的基因组标志物比如KRAS和BRAF突变,但是转录签名有助于疾病亚分类。例如,尽管RAS野生型CRC可以是不同CRC分类、具有深刻的生物学差异,对异质性药物有不同反应,但是对于晚期CRC患者治疗决策来说是同一种病变。按照解剖学分类(即近端腺癌(右结肠,从盲肠到横结肠)与远端腺癌(左结肠,从脾曲到直肠))评估EGFR mAbs差量效益的临床试验的探索性分析得出间接证据,表明基因表达信号决定了对EGFR阻断剂的敏感性。研究员们发现在使用或不使用西妥昔单抗的KRAS野生型晚期CRC患者中,肿瘤位置和临床结局之间具有明显的相互作用;抗EGFR治疗的生存期受益限于远端原发肿瘤的患者。这种相互作用在一定程度上可用近端和远端腺癌在转录组学水平的潜在生物学差异来解释。近端肿瘤多为CMS1和CMS3亚型,EGFR配体双调蛋白(AREG)和上皮调节蛋白(EREG)表达减少;该表达减少与配体的启动子区超甲基化有关。另外,远端腺癌尤其是CMS2表型,常常过表达EGFR配体并包含EGFR和IRS2扩增(西妥昔单抗耐药标志物)。可能导致RAS野生型患者EGFR mAbs耐药的其它致癌基因改变也多见于CMS2群体,包括可作用ERBB2和IGF2拷贝数增加,使之成为检验pan-ERBB和IGF1R抑制剂联合治疗的最佳群体。相反,临床前模型显示间充质表型的RAS野生型肿瘤似乎对抗EGFR药物固有耐药。实际上,对化疗难治的患者群体以及未采取化疗的随机临床试验进行回顾性生物标志物分析发现,西妥昔单抗治疗对间充质样肿瘤的患者没有益处。在RAS野生型CMS4群体中可能增加EGFR mAbs效果的可能靶点包括EMT和耐药的驱动基因,比如MET和整联蛋白。临床报告显示西妥昔单抗和mAb抗整联蛋白-αv联合治疗对于高整联蛋白-αvβ6表达水平(常见于CMS4间充质样品)的肿瘤患者特别有效。
虽然RAS野生型CRC患者的治疗优化策略是无限制的,但是KRAS突变疾病的靶向治疗极其困难,近年来没有进展。例如,尽管有强有力的科学依据和临床前数据支持MEK抑制剂和PI3K途径抑制剂联合用药,但是没有在CRC中观察到临床活性。KRAS突变CRC在基因表达水平异质性极大,具有独特的代谢依赖性,以CMS3肿瘤为主。在KRAS突变肺癌中鉴别了特定背景的分子磁化率(molecular susceptibilities),比如核苷酸代谢和溶酶体成熟缺陷(deficits)。有趣的是,伴随KRAS突变等位基因扩增的KRAS突变肺癌亚组的特点是葡萄糖代谢向谷胱甘肽生物合成的显著重组,反射出CRC的CMS3代谢适应。KRAS突变纯合子肺癌细胞系对低葡萄糖水平和谷胱甘肽合成抑制剂特别敏感。值得注意的是,小鼠模型显示高剂量维生素C通过选择性导致KRAS突变细胞发生氧化应激和谷胱甘肽耗竭来损害CRC肿瘤生长。新的代谢酶抑制剂,比如谷氨酰胺酶和脂肪酸合成酶(FASN),正在早期临床开发中,可能会用于KRAS突变CRC的靶向治疗。
转录组学亚型的途径激活。不同的CMS分类富含临床上可以选择性靶向的不同特异途径。按照基因表达分类和靶向治疗的叠加药理效应数据对CRC细胞系组合分层显示,不同亚型指定细胞系之间存在重大敏感性差异。例如,高度增值性上皮样CRC细胞对光激酶抑制剂治疗反应增加。然而,在临床转化之前,需要更深入了解调节途经激活动态变化的分子过程和靶向药物的作用机制。鉴定CMS4间充质肿瘤的可作用靶点很有意义,此类肿瘤转移风险更高。有力证据表明基质细胞介导CRC癌症细胞系对化疗和靶向药物的耐药性。的确,随机临床研究的回顾性分析显示间充质表型III期CRC患者亚组预后较差且在奥沙利铂辅助化疗中无获益。在临床前模型中,使用TGFβ信号传导抑制剂阻挡癌症细胞与微环境之间的信号串扰能够阻止富含基质、预后较差的CRC肿瘤疾病的进展。作为MoTriColor项目的一部分,化疗与TGFβ受体(TGFR)抑制剂联合治疗“TGFβ活化”CRC肿瘤患者的临床试验正在进行。MoTriColor项目是一个全欧洲范围内的大型试验,开辟了转移CRC的分子导向试验。相似地,UFO(由AXL编码的一种酪氨酸蛋白激酶受体)和NOTCH网络的信号激活也会启动CRC中的EMT,与肿瘤侵袭表型和靶向药物耐药有关。CMS4间充质CRC中两个途径皆过度活化,从而为CRC转移亚型的药理抑制提供新的线索。
转录组学亚型的免疫激活。综合CRC免疫和转录组学亚分型可以指导新的免疫治疗策略,特别是炎性间充质CRC(图3)。理念是克服多重机制,这些机制介导自身抗原的免疫耐受和阻断肿瘤微环境中的强大免疫抑制反应。TGFβ的促瘤功能不仅通过直接作用于肿瘤细胞来介导,还通过其对免疫细胞的影响来介导 – 抑制CTLs、TH1细胞和NK细胞,增加Treg细胞、B细胞和MDSCs细胞。因此,免疫治疗要想成功治疗炎性间充质肿瘤,就需要拮抗剂来激活效应CTL,还要抑制T细胞的抑制功能。在高侵袭性间充质CRC肿瘤的小鼠模型中,TGFR抑制剂与PD1检查点抑制剂或拮抗剂OX40 mAb联合用药后发现潜在的协同效应,增强了效应功能和活化T细胞的生存期。积极治疗结局与肿瘤浸润效应CTLs和TH1细胞增加有关,加强了抗肿瘤T细胞免疫和较高的肿瘤特异性IFNγ反应。直肠癌临床前模型显示TGFR抑制剂还显著提高了后续放射治疗的功效。研究员们证明了这种效果主要取决于适应性免疫,与免疫微环境改善有关,与放射灵敏度、EMT或血管生成标志物变化无关。另一种免疫治疗炎性间充质肿瘤的方法就是药物去除MDSCs或阻断相关免疫抑制趋化因子信号通路,这一点在其它免疫侵袭性肿瘤中已证实。
对低免疫原性或无免疫性的CRC,需要在免疫检查点抑制治疗基础上进行强化治疗。这包括癌症疫苗,通过树突细胞刺激抗原特异性CTLs肿瘤浸润,或者可选药物,能够增加T细胞趋化因子表达和以非抗原特异性的方式增强T细胞浸润,比如组蛋白去乙酰化酶(HDAC)抑制剂。虽然检查点抑制剂作为单药疗法治疗MSS肿瘤患者已失败,但仍有多项试验正在评估标准化疗(已知可诱导CRC细胞免疫原性死亡,如奥沙利铂)与血管生成抑制剂(可使血管屏障无效从而防止微环境中的T细胞归巢,如贝伐单抗)联合治疗的价值。重要的是,化疗与靶向药物对肿瘤微环境的影响程度尚不清楚。在小鼠模型中,MEK抑制诱导了肿瘤内T细胞累积和主要组织相容性复合体(MHC)I类上调,并与免疫检查点抑制协同促进持久的肿瘤退化。临床试验数据表明MEK抑制剂联合抗PDL1药物治疗MSS非超突变CRC患者初步有效。另一个策略就是联合免疫调节剂与抗EGFR治疗RAS野生型CRC,显示免疫系统在mAbs治疗效果中发挥重要作用。
结 论
积累的所有CRC生物学特征对未来靶向药物的临床开发很有帮助。鉴定分子一致的CRC亚类及其驱动改变特点有利于制定药物开发策略。通过结合新的生物标志物发现技术和建立‘多分子、多药’的精准医疗模式,来了解克隆癌症细胞事件的演变、癌症途径组成的表达以及与肿瘤微环境的相互作用。临床试验设计也要适应新的分子模式。在这个背景下,患者积累(patient accrual)和药物选择的适应框架对于成功证明概念至关重要,能够通过再次使用药物和灵活的患者分层算法来确定获得性耐药机制。本文,我们讨论这种模式的前景(表2)。
表2. CRC分子试验的临床转化前景
| 分子试验 | 目的 | 时间 | 举例-临床转换 |
| 下一代测序(突变、拷贝数改变、融合)和MSI | 鉴定与治疗相符的靶点 | 晚期CRC或标准治疗后进展 | ERBB2扩增可行HER2靶向治疗;MSI可行免疫检查点抑制治疗 |
| ctDNA分析 | 检测获得性耐药机制和转移灶间的基因组异质性 | 靶向治疗基线和进展时 | 抗EGFR治疗期间EGFR突变,换用新EGFR单抗混合制剂 |
| 预测影像学肿瘤进展 | 标准治疗期间 | 早期转向挽救性治疗 | |
| 检测微小残留病 | 术后II期疾病 | 个体化辅助治疗 | |
| 基因表达分类试验(例如,CMS和监督预测签名) | 鉴定与治疗相符的亚型 | 早期或晚期CRC(CMS分类试验经过初生组织优化) | 高危间充质肿瘤个体化辅助治疗,证实晚期CRC靶点 |
| 免疫标志物(例如,肿瘤微环境中的蛋白质组学,免疫表型和新生抗原检测) | 鉴定治疗有反应和耐药的生物标志物 | 基线、免疫治疗和进展时 | 免疫联合治疗晚期MSS CRC |
CMS,共识分子亚型;CRC,结肠直肠癌;ctDNA,循环肿瘤DNA;EGF,表皮生长因子;EGFR,EGF 受体;mAb,单克隆抗体;MSI,微卫星不稳定性;MSS,微卫星稳定性。
首先,即便依据所谓的肿瘤、基质和免疫细胞相关特征,亚分类本身并不能预测差别药物反应。这可能是由于药物本身作用机制复杂,不能根据单一途径的描述好好追踪,或者我们无法用静态的‘组学’数据明确药物作用途径或信号串扰。此外,我们仍需评价大规模CRC群体中原发样品与不同转移灶之间的患者体内分子异质性。必须根据介入化疗和靶向药物来评估基因组、转录组学和免疫激活图谱的动态变化。
其次,本文讨论的药物与特殊基因表达或免疫CRC亚型的关系基于临床前假说或临床群体的回顾性探索分析,有相关不足之处。对潜在治疗灵敏度或耐药机制的理解需要开发稳定的生物标志物发现程序,采用系统生物学方法正交询问数据集。我们认为随着新易感性的鉴定,必然会有老药新用。此外,必须综合分析新的生物标志物与驱动基因改变、MSI状态、CMS和免疫CRC分类。我们强烈支持以下观点:根据药物敏感性数据研究基因分类在不同临床前模型中的价值;在现有大型临床试验中找出已批准和实验靶向药物的反应模式与CMS分类的关联;调整未来试验的设计,比如增加分层特征或增强其功效以完成回顾性相关分析;设计晚期CRC的前瞻性临床试验,采用新的生物标志物评估药物重新定位和/或新匹配靶向治疗。至于研究背景下的CMS分类,需要优化可用的模型,对微环境不同于原发结肠直肠肿瘤的组织,比如转移灶和PDXs进行亚型预测。不同的学术团体正努力开发一个实用和稳健的CMS分类试验(CMS classifier),依据基因表达或免疫组化检测福尔马林固定、石蜡包埋的原发CRC组织。CMS分类的基质依赖也提示组织采样应该使用标准化程序,以便分子分类在前瞻性试验中完成临床转化。
第三,需要合理地联合靶向治疗以在不同的亚型中达到有意义的效果,毒性交叠可能使生物标志物-药物共同发展道路更复杂。例如,在肿瘤样品或ctDNA中检测到可作用基因组改变时,另一层复杂性是大多数事件(比如ERBB2和MEK1突变)比较少见,以及需要随着疾病进展调整治疗。除了靶定已出现的亚克隆,还可以选择制定治疗策略来扼制肿瘤进化。后者可通过间断采用靶向治疗、垂直抑制交叉途径改变来延迟耐药克隆出现,或者对‘躯干’基因组事件比如WNT-β-连环蛋白和MAPK途径突变用药来实现。即使是经过靶向治疗比如EGFR阻断剂治疗后退化的肿瘤,耐药细胞子集常常仍然存在,促使肿瘤复发。为了进一步提高临床受益,理解残留病如何得以维持和如何从治疗上解决至关重要。免疫治疗对缺少可靶定遗传改变的耐药克隆和细胞的潜在作用正在广泛研究中。为了增加肿瘤排斥适应性反应和扩大免疫肿瘤药物在非MSI CRC亚型中的临床活性,可以探索检查点抑制剂的多重联合,这是一个复杂的优化任务。这些联合包括T细胞共刺激剂,小分子免疫调节剂和免疫抑制剂,趋化因子,疫苗,靶向药物,细胞毒性药物和放射治疗。
最后,患者分层和药物开发策略已从转移性CRC治疗向辅助治疗方向发展。最新的辅助治疗临床试验表明标准化疗增加靶向药物后对于未经选择的III期结肠癌没有任何价值。近期一项研究揭示了宿主适应性免疫反应对CRC转移性种植(seeding)具有重大影响。协调免疫抑制微环境形成和基质侵袭性的途径多见于CMS4间充质CRC群体。我们认为在未来以生物标志物指导的辅助治疗临床试验中,更好地理解促转移状态的驱动因素将会指导药物选择,并希望这样能增加CRC的治愈率和生存期。
(参考文献略)
作者:Rodrigo Dienstmann,Louis Vermeulen,Justin Guinney,Scott Kopetz,Sabine Tejpar,Josep Tabernero
(摘自《Nature Reviews Cancer》,版权归其所有,仅供内部参考)
编译:王小茜




