血常规散点图里的某些信息,为什么造成了很大的困扰?
案例一
9月25日临检班,在审核42号血常规时,发现白细胞散点图中淋巴细胞与单核细胞一起出现灰区,如图1、2,WBC 9.56×109/L,中性粒细胞比率26.6%,淋巴细胞比率50.1%,单核细胞比率22.0%,嗜碱性粒细胞比率1.3%。RBC 4.59×1012/L,HGB 147g/L,MCV 89.5fL,PLT 206×109/L。
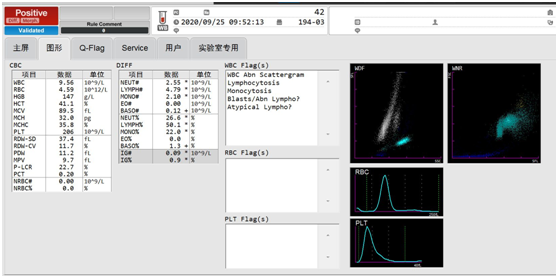
图1
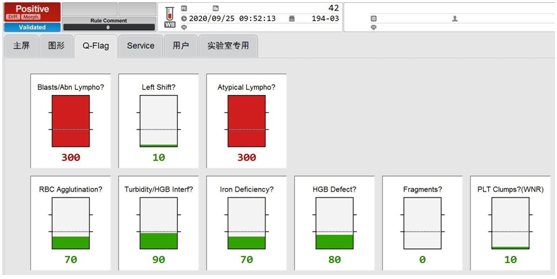
图2
查看患者信息,男,54岁,临床诊断:头痛、血管性头痛、急性支气管炎。行推片染色镜检,如图3、4,手工分类:中性粒细胞42%,淋巴细胞14%,单核细胞7%,异型淋巴细胞37%,偶见大血小板。
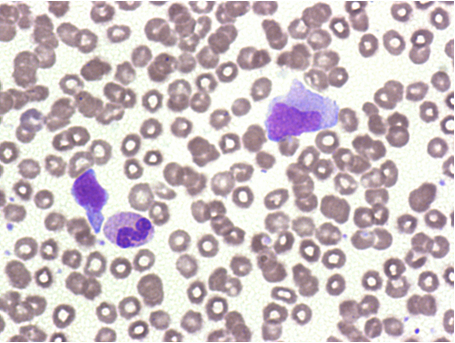
图3
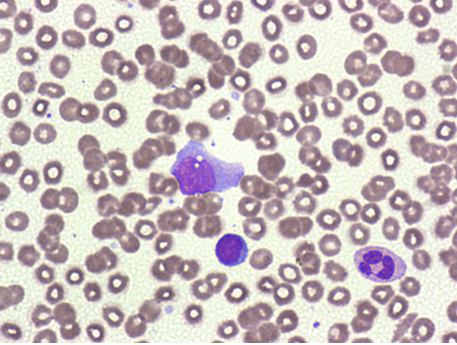
图4
查询患者电子病历得知,患者因“头痛13天”入院,11天前受凉后出现咽痛、咳嗽、咳痰,痰为白色粘液性。体温36.2℃,咽部充血,扁桃体不大。
看到镜下37%的异型淋巴细胞,结合患者症状(头痛13天,可能发热期已过),莫非是传染性单核细胞增多症(IM)?
【临床沟通】
致电临床医生,询问患者相关症状,临床表示:患者无发热,淋巴结有点肿大,咽炎也有点。于是将IM的怀疑告知临床。
由于自己并未遇到过成年人的IM,为验证猜想,将患者标本进行加做EB-DNA,结果显示阴性,同时外送EB病毒衣壳抗原IgM抗体,结果显示阴性!如图5

图5
怀疑均被否定,通知临床可以不用考虑IM,临床也反馈道,在得知检验科镜检结果,再次进行触摸患者淋巴结小于1cm(IM的临床症状淋巴结一般大于1cm)并综合患者体征,排除IM可能性。
【临床治疗】
最终,临床考虑病毒性感染(排除IM),加用感冒清颗粒口服。经过几天住院治疗,患者症状好转,无头痛、无咽痛、咳嗽。10月2日血常规显示,白细胞散点图灰区不见了,如图6。
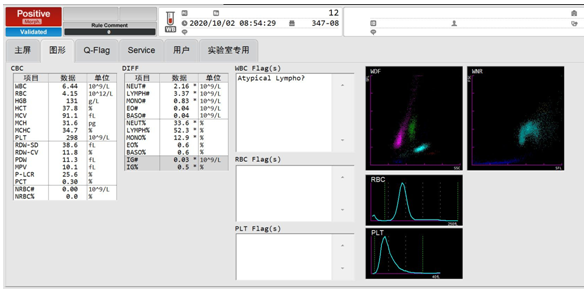
图6
如果说该患者的诊疗比较简单、快速,接下来要说的这位患者病情就有点曲折了,一度让临床棘手。
案例二
10月12日,同事在审核54号血常规结果时,发现其白细胞散点图出现灰区,如图7、8,和案例一的患者如出一辙,也是淋巴细胞和单核细胞不分。
WBC 16.93×109/L,中性粒细胞比率15.5%,淋巴细胞比率56.1%,单核细胞比率23.6%,嗜酸性粒细胞比率3.0%,嗜碱性粒细胞比率1.8%。RBC 4.99×1012/L,HGB 164g/L,MCV 97.2fL,PLT 83×109/L。
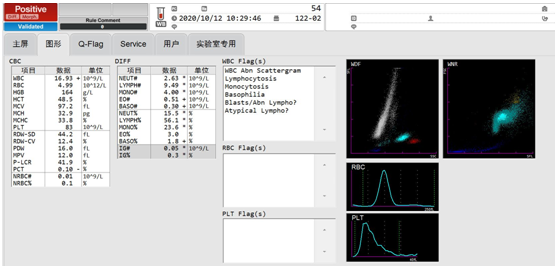
图7
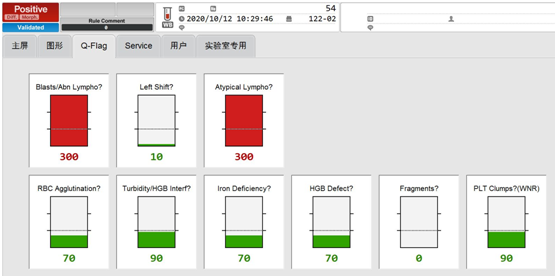
图8
行推片染色镜检,如图9、10,所见:异型淋巴细胞占比54%,中性粒细胞18%,淋巴细胞19%,单核细胞3%,嗜酸性粒细胞4%,嗜碱性粒细胞2%。结论:异型淋巴细胞54%,考虑传染性单核细胞增多症可能,建议加做EB病毒DNA、EB病毒核衣壳抗原IgM。
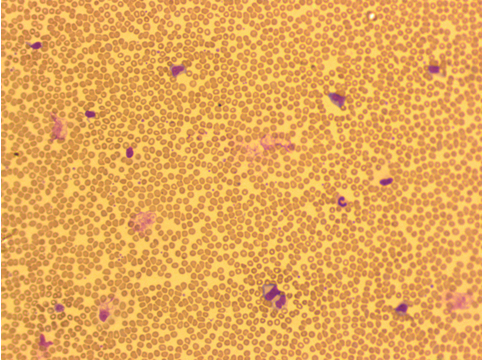
图9

图10
查看患者电子病历得知:患者,男,44岁,临床诊断:慢性心力衰竭。1天前发热,体温达37.8℃,有阵发性咳嗽、咳痰、呼吸困难,伴腹胀、纳差、皮疹3天,遂入院就诊。1年前在外院曾行心包剥离术。
临床采纳建议,加做相关检查。但结果却都为阴性,如图11、12,着实让人摸不着头脑。如图11,EB病毒衣壳抗原IgM阴性。如图12,EB病毒DNA阴性。

图11
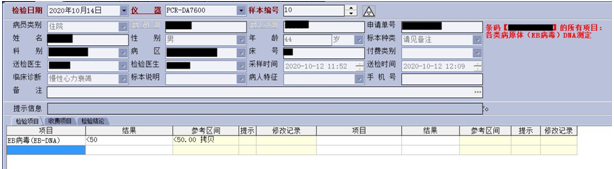
图12
【错综复杂】
看到这,我们都可以排除了IM,但患者的病情却没有想象中的那么好治。追踪患者生化结果,可以发现甚至出现了“胆酶分离”现象,结果绘制如表1
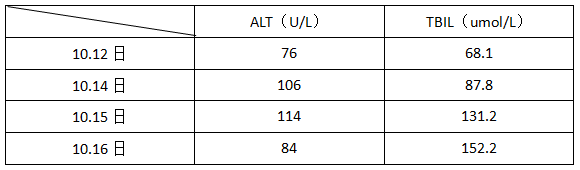
表1
相对应的追踪患者14日到16日血常规结果,其白细胞散点图也是一直呈现灰区现象。
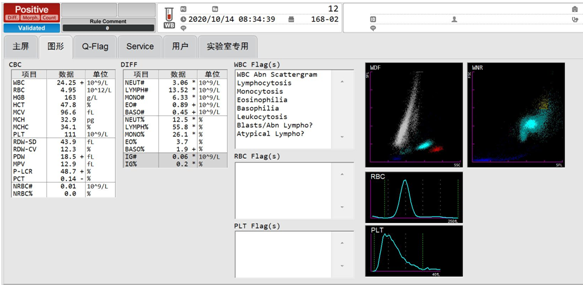
10月14日血常规
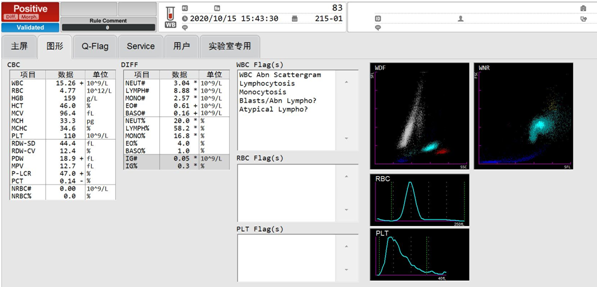
10月15日血常规
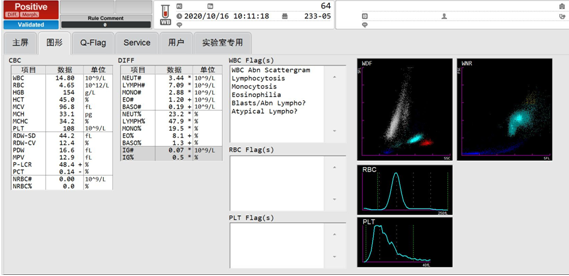
10月16日血常规
直到10月30日,患者的血常规灰区才消失,如图13。但是在这住院期间,临床可谓是非常棘手,所有疾病均排除了一遍,却似乎一无所获感觉。如:IM最先排除,接着是感染性心内膜炎、自身免疫性肝炎、病毒性肝炎、药物性肝炎、中毒、肝衰竭、过敏性肝损害等。

图13

1、综合案例一、二来看,患者血常规中淋巴细胞散点出现灰区,镜下可见大于10%的异型淋巴细胞,虽然两个患者的临床症状各有不同(发热、咽炎、淋巴结肿大、皮疹等),但我们都犯了一个先入为主的错误,习惯性的以为就是传染性单核细胞增多症。
2、为什么我们在加做EB病毒DNA同时,还要做EB病毒核衣壳抗原IgM呢?
这是因为:两个患者的症状虽各有不同,但病程的进展有时间先后。IM患者外周血中EBV载量在2周内达到峰值,随后很快下降,病程22天后,所有EBV-IM血清中均检测不到EBV核酸。而EB病毒衣壳抗原IgM可维持4~8周,最长可达3个月。[1]
但由于EBV感染的血清学反应复杂多变,有的病例衣壳抗原IgM抗体会延迟、持续缺失[1]。而EBV-DNA检测采用的是定量聚合酶链反应,能快速、敏感、特异性地检测EBV-DNA,提示存在病毒血症。
所以,这两个检查项目各有优缺点,可进行互补。
3、总结以上两个失败的案例,发现成年人的IM并不是像儿童的IM一样如此典型。根据科室经验,儿科患者一般血常规淋巴细胞出现灰区,异型淋巴细胞大于10%,结合淋巴结肿大、发热,基本很大概率就是IM。
4、IM需与巨细胞病毒、腺病毒、肺炎支原体、甲肝病毒、风疹病毒等感染所致的淋巴细胞和单核细胞增多相鉴别。其中巨细胞病毒所致者最常见,有人认为在嗜异性抗体阴性的类传染性单核细胞增多症中,几乎半数与CMV有关。这也告诉我们需要更加丰富临床知识及不同病情间的鉴别诊断。
5、在与外院的老师交流得知,异型淋巴细胞的出现,除了病毒性疾病可导致外,甚至药物也可导致异淋的出现。
翻阅文献可知,万春雷和孙传寿两位老师就曾报道过一文 《药物超敏综合征误诊传染性单核细胞增多症1例》,该患者:高热5天,全身浅表淋巴结肿大,肝、脾肿大,EBV抗体IgG阳性,异淋达48%。不得不感慨,临床病情真是复杂多变。

最后,我们也对建议性报告进行了反思,对于成年人血涂片出现大于10%的异淋,如果患者的临床症状并不是非常典型或只有一两个症状,不建议将考虑传单写入建议性话语中,以免误导临床。



