COVID-19感染与血液学 研究进展: 尚有许多未解之谜
作者:(COVID-19 and hematology findings based on the current evidences: A puzzle with many missing pieces) Mehdi Karimi Shahri,Hamid R. Niazkar,Fariba Rad
【编者按】COVID-19无疑是2020年的一个重大公共卫生问题,影响了数亿人。在2019年底至2020年出现感染的最初阶段,就有患者血液细胞改变的报道,在许多版本的诊断指南中也多次提及白细胞和淋巴细胞数量的改变。遗憾的是在最早介入定点医院参与救治的检验人员不足,特别是具有形态学检验能力的专家更少,对相关的形态学研究不足,丢失了大量珍贵第一手形态学资料。在国内在杂志上关于COVID-19病例的细胞形态学研究非常少见,或许部分研究发表在国外期刊,国内同行了解不多。本刊转译来自International Society for Laboratory Hematology(ISLH)杂志发表的两篇文章,一篇为综述,另一篇为一家医院对COVID-19感染病例的血细胞形态学研究,给国内同行的学习和研究提供更多资料与借鉴。
【摘要】2019年12月,首次在中国湖北省武汉市发现一种新型冠状病毒。根据数据显示,该病毒已肆虐全球,感染人数超过5700万,死亡人数超过100万。本研究回顾并讨论了COVID-19患者的形态学特征。研究多次报道COVID-19患者出现实验室指标变化和血液学异常情况,他们的WBC和外周血淋巴细胞数正常或略微下降,但这些指标可随疾病进展而变化。另外,若干研究证明COVID-19患者的血红蛋白水平下降与疾病严重程度有关。而且,血小板减少症见于5%-40%的COVID-19患者,已知与该疾病的预后较差有关。COVID-19患者存在各种血液学表现。因此,准确评估COVID-19发病时和病程期间的实验室指标有助于医生调整治疗方案,并为有需要的患者提供及时的特效护理。
【关键词】COVID-19,血液学,实验室发现,SARS-CoV-2
2019年底,首次从不明原因的中国武汉肺炎患者中分离出来一种新型冠状病毒[1,2]。根据最新报告数据,新冠病毒已肆虐全球,感染人数超过5700万,死亡人数超过100万[3]*。这种新型冠状病毒,被称为严重急性呼吸综合征冠状病毒2(SARS-CoV-2),属于β属的冠状病毒科,是导致继严重急性呼吸综合征(SARS)和中东呼吸综合征(MERS)之后第三种动物传染病的冠状病毒。SARS-CoV-2引起多系统疾病,被称为COVID-19,潜伏期为1-14天[4,5]。此外,COVID-19患者有广泛的临床体征和症状表现,如无症状感染、急性呼吸窘迫综合征、多器官功能障碍和死亡等。COVID-19的临床诊断有难度,因为其临床表现与多种病毒感染症状相似[6]。虽然有研究报道了COVID-19患者的实验室特征[7],但不幸的是,这些研究局限于一种或少数几种血液指标。随着COVID-19疫情加剧,医生很有必要重视COVID-19患者的血液学特征。因此,本研究回顾并讨论了自动化血液分析及临床免疫学/流式细胞术所得的COVID-19患者血液学结果。
一、SARS-COV-2入侵宿主细胞的机制
Zhao等人观察到SARS-CoV-2,与SARS-CoV(非典型性肺炎病毒)相似,通过血管紧张素转化酶2(ACE2)受体进入宿主细胞[8,9]。研究表明ACE2表达于1型和2型肺泡上皮细胞、心肌细胞、血管内皮细胞及某些其他细胞(包括造血干细胞和祖细胞)[10]。SARS-CoV-2与ACE2受体结合增加了该受体的表达,导致肺泡细胞进一步受损,进而可能导致一系列全身反应,引起死亡。与ACE2受体结合后,SARS-CoV-2刺突蛋白通过组织蛋白酶、跨膜丝氨酸蛋白酶2(TMPRSS2)或弗林蛋白酶的酸依赖性蛋白水解作用而分解,结果SARS-CoV-2与细胞膜融合。与其他冠状病毒蛋白相比,刺突蛋白具有所有冠状病毒基因中变异性最大的氨基酸序列,这为冠状病毒适应宿主提供了强有力的选择[11,12]。近期研究表明SARS-CoV-2可通过CD147-刺突蛋白(SP)途径攻击宿主细胞。就这点而言,SP与CD147的结合促进了病毒入侵。CD147又被称为BSG(Basigin)和细胞外基质金属蛋白酶诱导因子(EMMPRIN),是源于免疫球蛋白家族的质膜蛋白,由人类BSG基因编码[10,13]。这种蛋白在造血细胞、间质干细胞、白细胞、上皮和内皮细胞中有不同程度的表达,并且具有广泛的生理病理学活动。研究证明红细胞上的CD147表达(作为粘附分子)在成熟红细胞从脾脏到血流的循环过程中发挥了至关重要的作用[13,14]。
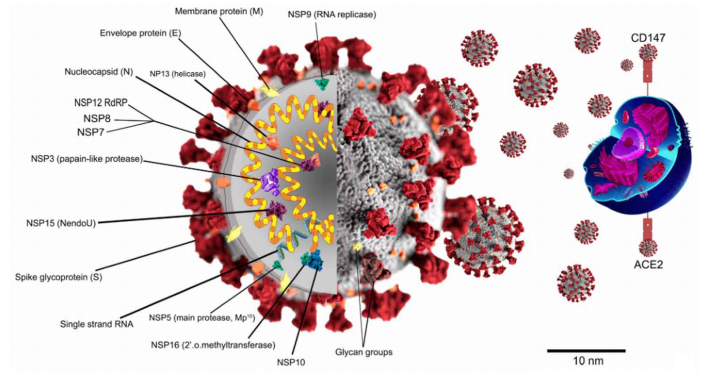
图1. SARS-CoV-2的可能入侵机制,其中CD147和ACE2充当SARS-CoV-2入侵宿主细胞的受体
二、COVID-19患者的血液学特征及其与疾病严重程度的关系
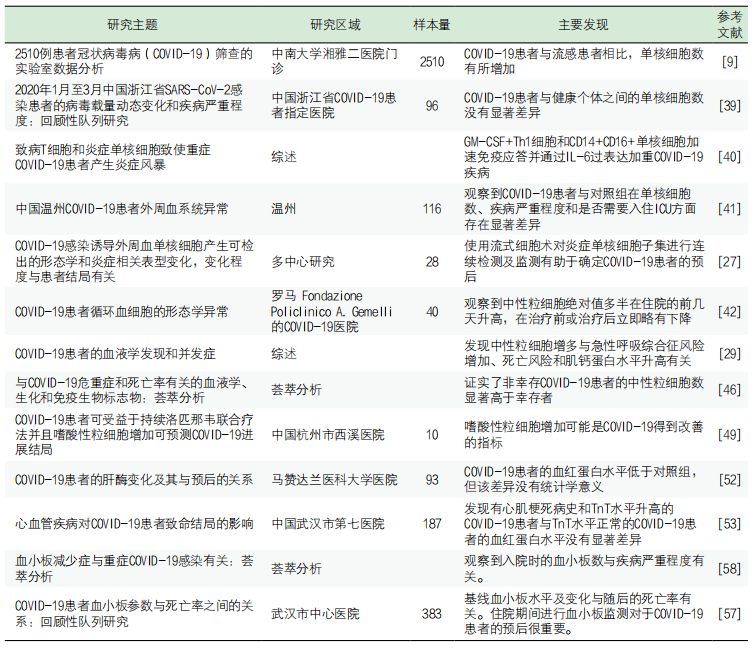
下文表1列出了多次报道的COVID-19患者实验室指标变化和血液学异常情况。
1. 白细胞:研究表明在COVID-19早期尚无排他性症状时,患者白细胞(WBC)和外周血淋巴细胞数正常或略微下降,但这些指标可随疾病进展而变化[15]。Zhang等人[16]在对140例COVID-19住院患者(基于计算机断层扫描(CT)结果诊断)进行研究时发现,68.1%患者的白细胞数在正常范围内,12.3%患者的白细胞数升高,19.6%患者的白细胞数下降。另外,其他研究表明根据疾病严重程度和基础疾病等情况不同,28.1%-68.1%的患者出现白细胞减少症,表明白细胞减少症的严重程度可能与COVID-19的严重程度有关[17-20]。在中国武汉进行的一项回顾性研究中,有心肌梗死(MI)病史的COVID-19患者比其他患者的白细胞数高。另一项研究发现肌钙蛋白水平与白细胞数之间可能存在关联,肌钙蛋白较高的患者,其白细胞数较高,揭示了基础疾病与COVID-19患者白细胞数之间的联系[21]。Mardani等人[22]在研究中观察到RT-PCR检测结果为阳性的COVID-19患者的WBC绝对值低于RT-PCR阴性患者。Javanian等人在研究中发现非幸存患者的WBC数高于幸存患者。他们得出结论,淋巴细胞减少和WBC数升高与C反应蛋白(CRP)和死亡率升高有关[23]。根据Henry等人的荟萃分析结果,非幸存COVID-19患者的WBC数显著高于幸存者。这项分析证明重症COVID-19患者的WBC数略微升高,而WBC数显著升高表示临床预后差[24-26]。当前所有证据均强烈表明,虽然WBC数可用作危重症COVID-19的预测因子,但疾病发作、基础疾病、疾病严重程度和RT-PCR结果等因素均应被纳入考虑范围。
表1. COVID-19患者的实验室发现
2. 淋巴细胞:与其他冠状病毒和病毒感染类似,COVID-19患者的常见特征就是淋巴细胞减少症。此类患者的淋巴细胞总数、TCD4+、TCD8+、B细胞和自然杀伤(NK)细胞下降,其中CD8+T细胞下降更显著[27]。据若干研究报道,COVID-19患者的淋巴细胞减少症发生率在40%-91.6%之间,表明淋巴细胞减少症可作为COVID-19患者的预后预测因子[8]。在BE FAN及其同事的研究中,除了观察到69例COVID-19患者出现淋巴细胞减少症,他们还证明了69%出现淋巴细胞减少症的患者具有反应性淋巴细胞(淋巴浆细胞样)[15]。该研究还发现重症监护室(ICU)患者的CD45+、CD19+、CD8+、CD4+和CD16/56+细胞水平低于非ICU患者[15]。然而,不像人类免疫缺陷病毒(HIV)和巨细胞病毒(CMV)等其他病毒感染,所有COVID-19患者的CD4+/8+比率都没有反转。相似地,Chan等人[28]在对75例COVID-19患者进行研究时发现,与健康个体相比,COVID-19患者的淋巴细胞总数、T细胞、B细胞和NK细胞出现有意义的下降,表明淋巴细胞子集变化与SARS-CoV-2发病机理之间可能存在关联。此外,该研究证明COVID-19 ICU患者的淋巴细胞总数、CD4+T细胞、CD8+T细胞和B细胞显著下降[28]。有些研究调查了淋巴细胞减少症与COVID-19严重程度、急性呼吸窘迫综合征、入住ICU和死亡率之间的关系。这些研究表明淋巴细胞减少症的严重程度与COVID-19严重程度、是否需要入住ICU之间可能存在重大关联[8, 29-33]。另外,淋巴细胞严重减少的患者在住院期间的死亡风险较高。入院时或住院期间淋巴细胞/WBC比率下降与COVID-19严重程度密切相关。Zhao等人[8]的荟萃分析证明淋巴细胞减少症使重症COVID-19的风险增加约3倍。
Qin等人的研究表明COVID-19患者的T辅助细胞和T抑制细胞均下降,而且T辅助细胞下降与COVID-19严重程度有关[34]。他们指出重症患者的初始T辅助细胞比例增加,记忆T辅助细胞下降。另外,COVID-19患者的调节T细胞下降更显著[34]。虽然淋巴细胞减少症与COVID-19之间的关联可以简单地用炎症反应或服用类固醇期间循环T细胞耗竭来解释,但也有人提出了其他假设。由于淋巴细胞在其细胞膜上表达ACE2和CD147,因此假设SARS-CoV-2可直接入侵淋巴细胞,导致淋巴细胞溶解和淋巴细胞减少症[14]。另外,从初始症状出现后7-14天,新的临床症状出现并且炎症介质水平升高[35, 36]。因而,提出的另一个假设是,细胞因子的显著活性首先导致次级淋巴器官(包括脾脏)萎缩并破坏淋巴细胞的周转,其次增加死亡受体FAS的表达和细胞凋亡,从而导致淋巴细胞减少症。应当注意的是,血清白介素6(IL-6)、白介素10(IL-10)和肿瘤坏死因子-α(TNF-α)水平与淋巴细胞数呈负相关[27,37]。与其他研究相反,Hong-Yi Zheng等人[21]未发现他们的研究人群出现淋巴细胞减少症,而且轻重度COVID-19患者的淋巴细胞绝对值均保持在正常范围内。该研究还表明SARS-CoV-2及其引起的细胞因子风暴可通过细胞毒性T细胞过度激活和激活诱导的细胞死亡来破坏TCD4+和T调节细胞的功能,导致TCD4+和T调节细胞凋亡和病情恶化。另一项研究表明,合并乳酸酸中毒(尤其是癌症患者)可能会引起COVID-19相关淋巴细胞减少症。现有证据表明,由于COVID-19患者的淋巴细胞减少症发生率较高及其与疾病严重程度的密切关联,淋巴细胞数特别是CD4+水平可用作疾病严重程度的预测生物标志物。
3. 单核细胞和巨噬细胞:单核细胞通过产生细胞因子和激活淋巴细胞引起炎症。研究表明COVID-19患者出现急性肺损伤和急性呼吸窘迫综合征(ARDS)与单核细胞/巨噬细胞过度激活和细胞因子风暴有关[15, 37-39]。Yun等人证明COVID-19患者的单核细胞数高于流感患者[9]。然而,某些研究显示COVID-19患者的单核细胞数下降,尤其是ICU患者。有趣的是,Zhang等人[27]在对COVID-19患者进行单核细胞定量和定性研究时发现,COVID-19患者与健康个体的单核细胞数没有显著差异。但是,他们观察到两者的单核细胞在形态学和功能上存在显著差异。COVID-19患者的单核细胞更大,还有CD11b+、CD14+、CD16+、CD68+、CD80+、CD163+、CD206+细胞以及IL-6、IL-10和TNF-α分泌能力,这符合炎症表现[27]。有这些单核细胞特征的个体需要长期住院并入住ICU。另外,Zeng等人[25]在研究中发现COVID-19患者的单核细胞分布宽度(MDW)显著高于对照组。Zhou等人观察到粒细胞-巨噬细胞集落刺激因子(GM-CSF)+Th1细胞和CD14+CD16+单核细胞使免疫应答加速并通过IL-6过表达使COVID-19疾病加重[40]。再者,Sun等人[41]证明COVID-19患者与对照组在单核细胞数、疾病严重程度和是否需要入住ICU方面存在显著差异。他们还证明了COVID-19患者的单核细胞-淋巴细胞比率(MLR)高于对照组,尤其是重症COVID-19[41]。Zhang等人[27]的研究表明使用流式细胞术连续检测及监测炎症单核细胞子集有助于明确COVID-19患者的预后情况。然而,由于大多数实验室缺少流式细胞术加上互相矛盾的证据,需要进一步研究来评估单核细胞作为COVID-19患者预后生物标志物的作用。
4. 粒细胞:在传染因子入侵和组织损伤时,血液中性粒细胞水平通常会增加。Zini等人[42]对40例COVID-19患者进行研究时发现,中性粒细胞绝对值多半在住院的前几天升高,在治疗前或治疗后立即略有下降。另外,研究还表明COVID-19患者的中性粒细胞出现形态学异常,细胞质含有深色的有毒颗粒,周围有浅蓝色的无颗粒区域。因此,小部分患者具有丰富的颗粒低中性粒细胞。除了颗粒变化,中性粒细胞的核分叶能力严重受损,并且外周血涂片出现许多假性Pelger-Huet畸形[42]。COVID-19患者在入院时和治疗前有不成熟的粒细胞,尤其是小的中幼粒细胞(髓细胞),以及晚幼粒细胞。此外,有两例被研究患者的中性粒细胞过氧化物酶活性显著下降。在抗病毒和抗炎药物治疗后5-7天重新检查外周血涂片,上述所有变化完全消失。在COVID-19患者的外周血涂片中也观察到高水平的凋亡细胞[42]。Sadigh等人[43]对COVID-19患者的78例外周血涂片进行研究发现,COVID-19患者的涂抹(smudged)中性粒细胞明显高于对照组。总之,在COVID-19患者入院时观察到不成熟、先天畸形和凋亡-退化形态的粒细胞反应。Terpos的综述研究发现,中性粒细胞增多与急性呼吸综合征风险增加、死亡风险和肌钙蛋白水平升高有关[29]。另一项研究表明重症COVID-19患者的中性粒细胞/淋巴细胞比率(NLR比率)更高[44]。NLR的计算方法很简单,即用中性粒细胞的绝对值除以淋巴细胞的绝对值,该比率对于明确患者的一般炎症状况极其重要[45]。该研究表明住院期间和之后的NLR比率可作为住院COVID-19患者死亡风险的预测指标,但尚需进一步研究[33, 45]。Henry等人进行的荟萃分析证实,非幸存COVID-19患者的中性粒细胞数显著高于幸存者[46]。相似地,Shi等人进行的荟萃分析也显示非幸存COVID-19患者的中性粒细胞数高于幸存者[47]。Sun等人观察到入住ICU的COVID-19患者的中性粒细胞数和NLR高于对照组[41]。另外,对COVID-19患者的尸检研究发现中性粒细胞浸润到肺毛细血管、外渗到肺泡腔和嗜中性黏膜炎[48]。根据现有证据,中性粒细胞数不仅决定了COVID-19患者的预后,还在重症COVID-19的免疫病理学中发挥重要作用。而且,中性粒细胞数升高(由粒细胞集落刺激因子[G-CSF]等细胞因子引起)、中性粒细胞的回忆(recall)及其炎症活动(产生)、以及过度活跃中性粒细胞胞外诱捕网(NET),都会引起严重的COVID-19并发症,包括ARDS。因此产生一个疑问,那就是中性粒细胞微粒是否与COVID-19相关并发症有关。微粒,又称为胞外囊泡,是直径为30-1000nm的颗粒,由各种细胞在生理病理条件下释放。这些颗粒在各种疾病的发生和发展过程中发挥重要的作用。除了中性粒细胞减少症,某些研究还发现COVID-19患者存在嗜酸性粒细胞减少症。Zhang等人[16]观察到嗜酸性粒细胞减少症和淋巴细胞减少症与重症COVID-19有关。另外,Liu等人[49]证明COVID-19患者入院时存在嗜酸性粒细胞减少症。他们指出持续使用洛匹那韦联合疗法有助于增加嗜酸性粒细胞,该细胞数量在治疗7-9天后增加。最后,他们认为嗜酸性粒细胞增加可能是COVID-19恢复的迹象[49]。此外,Sun等人认为连续评估外周血细胞计数,尤其是嗜酸性粒细胞数,有助于预测重症COVID-19。与中性粒细胞和淋巴细胞相似,嗜酸性粒细胞水平也可作为预测重症COVID-19的预后生物标志物。嗜碱性粒细胞是与过敏性疾病有关的一种外周血粒细胞,在组胺和许多其他生物活性分子的释放方面起到一定作用。有研究报道COVID-19患者的嗜碱性粒细胞数下降[34]。
5. 红细胞和血红蛋白:ARDS是各种呼吸道疾病的常见表现,没有专门的治疗方法,近期,ARDS的病理生理学研究关注白细胞、血小板、肺内皮细胞和上皮细胞之间的相互作用,而红细胞被认为是ARDS发病机理的中性观察者[50]。尽管如此,红细胞(RBC)在ARDS中作为病理介质的作用还是引起了大家的关注,并对危重症疾病过程中的RBC膜变化以及无细胞血红蛋白在氧化应激和内皮损伤中的作用有了新见解[51]。迄今为止,COVID-19研究尚未阐述RBC在该病发病机理中的作用,只有少数研究考虑到了血红蛋白(RBC的主要成分)。Huang等人[31]证明在COVID-19患者中,抑制性细胞因子如白介素4(IL-4)和IL-10升高抑制了红细胞生成和淋巴细胞减少症。Omrani-Nava等人[52]的研究发现COVID-19患者的血红蛋白水平低于对照组,但该差异没有统计学意义。另外,Guo等人观察到有心肌梗死病史和心肌肌钙蛋白T(TnT)升高的COVID-19患者与TnT正常的患者的血红蛋白水平没有显著差异[53]。此外,Yun等人观察到COVID-19患者的红细胞分布宽度(RDW)高于流感患者[9]。与此研究相反,Pan及其同事发现COVID-19患者的RDW减小,而血红蛋白和红细胞压积升高[54]。这些研究表明COVID-19患者的血红蛋白水平下降与疾病的严重程度有关。因此,除了对红细胞及其在COVID-19发病机理中的作用进行更宽泛的定量和定性研究,还需要进一步研究来评估在这些临床情况下输血能否防止COVID-19进展和并发症。
6. 血小板:血小板不仅在内稳态方面起到至关重要的作用,还与炎症和防御机制有关。血小板减少症是COVID-19最常见的临床表现之一,见于5%-40%患者,且已知与该疾病的不良预后有关[29, 55-57]。 Lippi等人[58]的荟萃分析发现入院时的血小板计数与疾病的严重程度有关。若干其他研究也证实了这点。此外,Yang及其同事指出,血小板减少症是COVID-19患者的常见表现且与死亡风险升高有关[59]。近期Liu等人在对383例COVID-19确诊住院患者进行研究时发现,有血小板减少症的患者年龄高于没有血小板减少症的患者。这些患者还拥有较高的急性生理学与慢性健康状况评分(APACHE II)、降钙素原、CRP、总胆红素、谷草转氨酶、血尿素氮、肌酐和D-二聚体水平[57],但他们的血氧分压(PaO2)、吸入氧气分数(FiO2)、WBC计数、中性粒细胞和淋巴细胞数较低。血小板参数评估显示,有血小板减少症的患者的平均血小板体积(MPV)较高,大型血小板比率(P-LCR)较低。研究还发现血小板计数和血小板压积(PCT)是COVID-19患者死亡率的独立风险因子[57]。另外,Chen等人观察到COVID-19患者存在延迟抗体性血小板减少症[60]。COVID-19患者发生血小板减少症的若干机制被提出。其中一个机制是,SARS-CoV-2对造血细胞和内皮细胞产生直接和间接影响,这可能与巨核细胞成熟障碍、血小板聚集增加、血小板活化以及因此所致的受损肺组织微循环中的血小板消耗有关。血小板可通过Toll样受体、P-选择素和表面整合素直接与病毒相连。因此,假设SARS-CoV-2可以与特异性受体结合,抑制骨髓生成红细胞并通过破坏血小板产生而导致血小板减少症。近期研究表明,在造血细胞水平(间质干细胞、白细胞、上皮和内皮细胞)表达的CD147可导致红细胞生成异常[13, 14]。另外,肺微循环中的血小板活化不仅增加了促凝活性,还通过触发呼吸窘迫和需要机械通气而使肺损伤加重。病毒感染加上机械通气反过来导致内皮细胞损伤、血小板活化、血小板聚集和肺栓塞,从而导致血小板消耗过多。此外,由于巨核细胞在肺部能够释放成熟血小板,所以肺毛细血管床减少或出现形态学变化会导致血小板去碎片化错乱。已知弥散性血管内凝血(DIC)能够减轻COVID-19患者的血小板减少症。然后,不应忽视细胞因子风暴和炎症(即COVID-19患者的突出特征)。炎症细胞因子可通过破坏骨髓中的祖细胞和减少血小板产生而导致血小板减少症。最后,血小板减少症也可能由于存在自身抗体和血小板破坏所致。鉴于血小板计数与COVID-19死亡风险增加有关,所以血小板计数可用作住院期间的预后标志物[26]。
三、结论
COVID-19患者可出现各种血液学表现。因此,准确评估COVID-19发病时和病程期间的实验室指标有助于医生调整治疗方案,并为有需要的患者提供及时的特效护理。
*备注:此数据为文章撰写时的数据。根据WHO 11月24日公开报道的感染病例数据应为5700万。截至2021年3月7日感染人数超过1.16亿,死亡人数超过258万。
参考文献
Niazkar HR, Niazkar M. COVID-19 international outbreak and theneed for a suitable estimation model: a second-order polynomialequation with constant coefficients based on imported infectedcases seems inadequate. Asian Pac J Trop Biomed. 2020; 13: 185-186. Wolters Kluwer Medknow Publications.
Niazkar HR, Niazkar M. Application of artificial neural networks topredict the COVID-19 outbreak. Glob Health Res Policy. 2020; 5(1). http://dx.doi.org/10.1186/s4125 6-020-00175 -y [Epub ahead ofprint].
Coronavirus Disease (COVID-19) Situation Reports [Internet]. [citedJun 24, 2020]. Available from: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/situation-reports. AccessedNovember 25, 2020.
Niazkar M, Niazkar HR. COVID-19 outbreak: application of multi-genegenetic programming to country-based prediction models. Electron JGen Med. 2020; 17(5): em247. https://doi.org/10.29333/ ejgm/8232
Niazkar M, EryılmazTürkkan G, Niazkar HR, Türkkan YA. Assessmentof Three Mathematical Prediction Models for Forecasting theCOVID-19 Outbreak in Iran and Turkey. Comput Math Methods Med.2020; 2020(7056285): 1-13. https://www.hinda wi.com/journals/cmmm/2020/70562 85/
Niazkar HR, Zibaee B, Nasimi A, Bahri N. The neurological manifestations of COVID-19: a review article. Neurol Sci. 2020; 41(7): 1667-1671. https://doi.org/10.1007/s1007 2-020-04486-3
Dorgalaleh A, Dabbagh A, Tabibian S, et al., Patients with congenital bleeding disorders appear to be less severely affected bySARS-CoV-2: is inherited hypocoagulability overcoming acquiredhypercoagulability of coronavirus disease 2019 (COVID-19)? SeminThrombHemost. 2020; 46(7): 853-855 Thieme Medical Publishers.https://doi.org/10.1055/s-0040-1713435
Zhao Q, Meng M, Kumar R, et al. Lymphopenia is associated withsevere coronavirus disease 2019 (COVID-19) infections: a systemicreview and meta-analysis. Int J Infect Dis. 2020; 96: 131-135 https://doi.org/10.1016/j.ijid.2020.04.086
Yun H, Sun Z, Wu J, Tang A, Hu M, Xiang Z. Laboratory dataanalysis of novel coronavirus (COVID-19) screening in 2510 patients. Clin Chim Acta. 2020;507:94-97. https://doi.org/10.1016/j.cca.2020.04.018
Amiral J, Vissac AM, Seghatchian J. Covid-19, induced activationof hemostasis, and immune reactions: can an auto-immune reaction contribute to the delayed severe complications observed insome patients? TransfusApher Sci. 2020; 59: 102804. https://doi.org/10.1016/j.trans ci.2020.102804
Wrapp D, Wang N, Corbett KS, et al. Cryo-EM structure of the 2019-nCoV spike in the prefusion conformation. Science. 2020; 367(6483): 1260-1263. https://doi.org/10.1126/scien ce.abb2507
Mitra A, Dwyre DM, Schivo M, et al. Leukoerythroblastic reaction ina patient with COVID-19 infection. Am J Hematol. 2020; 95(8): 999-1000. https://doi.org/10.1002/ajh.25793
Ulrich H, Pillat MM. CD147 as a target for COVID-19 treatment: suggested effects of azithromycin and stem cell engagement. StemCell Rev and Rep. 2020; 16: 434-440. https://doi.org/10.1007/s12015-020-09976 -7
Watanabe A, Yoneda M, Ikeda F, Terao-Muto Y, Sato H, Kai C.CD147/EMMPRIN acts as a functional entry receptor for measlesvirus on epithelial cells. J Virol. 2010; 84(9): 4183-4193. https://doi.org/10.1128/JVI.02168-09
Fan BE, Chong VCL, Chan SSW, et al. Hematologic parameters in patients with COVID-19 infection. Am J Hematol.2020; 95(6): E131-E134. https://doi.org/10.1002/ajh.25847
Zhang J-J, Dong X, Cao Y-Y, et al. Clinical characteristics of 140patients infected with SARS-CoV-2 in Wuhan, China. Allergy.2020; 75: 1730-1741. https://doi.org/10.1111/all.14238
Wang LS, Wang YR, Ye DW, Liu QQ. A review of the 2019Novel Coronavirus (COVID-19) based on current evidence. Int JAntimicrob Agents. 2020; 19: 105948. https://doi.org/10.1016/j.ijantimicag.2020.105948
Abdo-Cuza A, Castellanos-Gutiérrez R, Treto-Ramirez J, et al.Safety and efficacy of intranasal recombinant human interferonalfa 2b as prophylaxis for COVID-19 in patients on a hemodialysisprogram. J Ren Endocrinol. 2020; 7(1): e05.
Khaled SA, Hafez AA. Aplastic anemia and COVID-19: how to breakthe vicious circuit? Am J Blood Res. 2020; 10(4): 60.
Radisic MV, Piro MA, Mori I, Rotryng F, Santamarina JF. SARS-CoV-2 and dengue virus co-infection. A case report. Hemoglobin. 2020; 16 (16.8): 15-5.
Zheng HY, Zhang M, Yang CX, et al. Elevated exhaustion levels andreduced functional diversity of T cells in peripheral blood may predict severe progression in COVID-19 patients. Cell Mol Immunol.2020;17(5):541-543. https://doi.org/10.1038/s4142 3-020-0401-3
Mardani R, Ahmadi Vasmehjani A, Zali F, et al. Laboratory parameters in detection of COVID-19 patients with positive RT-PCR; adiagnostic accuracy study. Arch AcadEmergMed. 2020; 8(1): e43.
Javanian M, Bayani M, Shokri M, et al. Clinical and laboratory findings from patients with COVID-19 pneumonia in Babol North ofIran: a retrospective cohort study. Rom J Intern Med. 2020; 58(3): 161-167. https://doi.org/10.2478/rjim-2020-0013
Henry BM. COVID-19, ECMO, and lymphopenia: a word of caution. Lancet Respir Med. 2020; 8(4): e24. https://doi.org/10.1016/S2213-2600(20)30119 -3
Zeng X, Xing H, Wei Y, et al. Monocyte volumetric parametersand lymph index are increased in SARS-CoV-2 infection. Int JLab Hematol. 2020; 42(6): e266-e269. https://doi.org/10.1111/ijlh.13323
Demeester S, Demuyser T, Fauconnier C, et al. Routine haematologyparameters in COVID-19 patients and clinical outcome: a Belgiansingle-centre study. Int J Lab Hematol. 2020; 42(6): e252-e255. https://doi.org/10.1111/ijlh.13313
Zhang D, Guo R, Lei L, et al. COVID-19 infection induces readilydetectable morphological and inflammation-related phenotypicchanges in peripheral blood monocytes. J Leukoc Biol. 2020; 1-10. https://doi.org/10.1002/JLB.4HI07 20-470R [Epub ahead of print].
Chan SSW, Christopher D, Tan GB, et al. Peripheral lymphocyte subset alterations in COVID-19 patients. Int J Lab Hem. 2020; 42: e199-e203. https://doi.org/10.1111/ijlh.13276
Terpos E, Ntanasis-Stathopoulos I, Elalamy I, et al. Hematologicalfindings and complications of COVID-19. Am J Hematol. 2020; 95:834-847. https://doi.org/10.1002/ajh.25829
Lovato A, de Filippis C. Clinical presentation of COVID-19: a systematic review focusing on upper airway symptoms. Ear, Nose& Throat J. 2020; 99(9): 569-576. https://doi.org/10.1177/0145561320 920762
Huang C, Wang Y, Li X, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020; 395(10223): 497-506. https://doi.org/10.1016/S0140-6736(20)30183 -5
Yang MO, Ng MHL, Li CK. Thrombocytopenia in patients with severeacute respiratory syndrome (review). Hematology. 2005; 10(2): 101-105. https://doi.org/10.1080/10245 33040 0026170
Zhang H, Cao X, Kong M, et al. Clinical and hematological characteristics of 88 patients with COVID-19. Int J Lab Hematol. 2020; 42(6): 780-787. https://doi.org/10.1111/ijlh.13291
Qin C, Ziwei MP, Tao SY, Ke PC, Shang MM.Dysregulation of immune response in patients with COVID-19 in Wuhan, China;Clinical Infectious Diseases; Oxford Academic. Clinical Infectious Diseases.
35. Liu J, Li S, Liu J, et al. Longitudinal characteristics of lymphocyteresponses and cytokine profiles in the peripheral blood of SARS-CoV-2 infected patients. EBioMedicine. 2020; 55(102763): 1-9. https://doi.org/10.1016/j.ebiom.2020.102763
Zhu Z, Cai T, Fan L, et al. Clinical value of immune-inflammatoryparameters to assess the severity of coronavirus disease 2019.Int J Infect Dis. 2020; 95: 332-339. https://doi.org/10.1016/j.ijid.2020.04.041
Giamarellos-Bourboulis EJ, Netea MG, Rovina N, et al. Compleximmune dysregulation in COVID-19 patients with severe respiratory failure. Cell Host Microbe. 2020; 27(6): 992-1000.e3. https://doi.org/10.1016/j.chom.2020.04.009
Merad M, Martin JC. Pathological inflammation in patients with COVID-19: a key role for monocytes and macrophages. Nat Rev Immunol. 2020; 20: 355-362. https://doi.org/10.1038/s4157 7-020-0331-4
Zheng S, Fan J, Yu F, et al. Viral load dynamics and disease severity in patients infected with SARS-CoV-2 in Zhejiang province, China, January-March 2020: retrospective cohort study. BMJ. 2020; 369: m1443. https://doi.org/10.1136/bmj.m1443
Zhou Y, Fu B, Zheng X, et al. Pathogenic T-cells and inflammatorymonocytes incite inflammatory storms in severe COVID-19 patients. Natl Sci Rev. 2020; 7(6): 998-1002. https://doi.org/10.1093/nsr/nwaa041
Sun S, Cai X, Wang H, et al. ClinicaChimica Acta Abnormalities of peripheral blood system in patients with COVID-19 in. Clin Chim Acta. 2020; 507: 174-180. https://doi.org/10.1016/j.cca.2020.04.024
Zini G, Bellesi S, Ramundo F, d'Onofrio G. Morphological anomaliesof circulating blood cells in COVID-19. Am J Hematol. 2020; 95: 870-872. https://doi.org/10.1002/ajh.25824
Sadigh S, Massoth LR, Christensen BB, Stefely JA, Keefe J, SohaniAR. Peripheral blood morphologic findings in patients withCOVID-19. Int J Lab Hematol. 2020 ;42(6): e248-e251. https://doi.org/10.1111/ijlh.13300
44. Kong J, Wang T, Di Z, et al. Analysis of hematological indexes ofCOVID-19 patients from fever clinics in Suzhou, China. Int J LabHem. 2020;42:e204-e206. https://doi.org/10.1111/ijlh.13290
Liu Y, Du X, Chen J, et al. Neutrophil-to-lymphocyte ratio as anindependent risk factor for mortality in hospitalized patients withCOVID-19. J Infect. 2020; 81(1): e6-e12. https://doi.org/10.1016/j.jinf.2020.04.002
46. Henry B, de Oliveira M, Benoit S, Plebani M, Lippi G. Hematologic,biochemical and immune biomarker abnormalities associated withsevere illness and mortality in coronavirus disease 2019 (COVID-19): a meta-analysis. Clin Chem Lab Med. 2020; 58(7): 1021-1028. https://doi.org/10.1515/cclm-2020-0369
47. Shi L, Wang Y, Liang X, et al. Is neutrophilia associated withmortality in COVID-19 patients? A meta-analysis and meta-regression: International Journal of Laboratory Hematology.2020; 42(6): e244-e247. https://doi.org/10.1111/ijlh.13298
48. Barnes BJ, Adrover JM, Baxter-Stoltzfus A, et al. Targeting potential drivers of COVID-19: neutrophil extracellular traps. J Exp Med. 2020; 217(6): 1-7. https://doi.org/10.1084/jem.20200652
Liu F, Xu A, Zhang Y, et al. Patients of COVID-19 may benefitfrom sustained Lopinavir-combined regimen and the increaseof Eosinophil may predict the outcome of COVID-19 progression. Int J Infect Dis. 2020; 95: 183-191. https://doi.org/10.1016/j.ijid.2020.03.013
Wang D, Hu B, Hu C, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus-infected pneumonia inWuhan, China. JAMA-J Am Med Assoc. 2020; 323(11): 1061-1069. https://doi.org/10.1001/jama.2020.1585
Janz DR, Ware LB. The role of red blood cells and cell-free hemoglobin in the pathogenesis of ARDS. J Intensive Care. 2015; 3: 20. https://doi.org/10.1186/s4056 0-015-0086-3
Omrani-Nava V, Maleki I, Ahmadi A, et al. Evaluation of hepaticenzymes changes and association with prognosis in COVID-19 patients. Hepat Mon. 2020; 20(4): e103179. https://doi.org/10.5812/hepat mon.103179
Guo T, Fan Y, Chen M, et al. Cardiovascular implications of fataloutcomes of patients with coronavirus disease 2019 (COVID-19). JAMA Cardiol. 2019; 5(7): 811. https://doi.org/10.1001/jamacardio.2020.1017
Pan Y, Ye G, Zeng X, et al. Can routine laboratory tests discriminateSARS-CoV-2-infected pneumonia from other causes of community-acquired pneumonia? Clin Transl Med. 2020; 10: 161-168. https://doi.org/10.1002/ctm2.23
Amgalan A, Othman M. Hemostatic laboratory derangements inCOVID-19 with a focus on platelet count. Platelets. 2020; 29: 1-6. https://doi.org/10.1080/09537 104.2020.1768523
Giannis D, Ziogas IA, Gianni P. Coagulation disorders in coronavirus infected patients: COVID-19, SARS-CoV-1, MERS-CoV andlessons from the past. J Clin Virol. 2020; 127: 104362. https://doi.org/10.1016/j.jcv.2020.104362
Liu Y, Sun W, Guo Y, et al. Association between platelet parameters and mortality in coronavirus disease 2019: retrospective cohort study. Platelets. 2020; 31(4): 490-496. https://doi.org/10.1080/09537 104.2020.1754383
Lippi G, Plebani M, Henry BM. Thrombocytopenia is associatedwith severe coronavirus disease 2019 (COVID-19) infections: ameta-analysis. Clin Chim Acta. 2020; 506: 145-148. https://doi.org/10.1016/j.cca.2020.03.022
Yang X, Yang Q, Wang Y, et al. Thrombocytopenia and its association with mortality in patients with COVID-19. J Thromb Haemost.2020; 18: 1469-1472. https://doi.org/10.1111/jth.14848
Chen W, Li Z, Yang B, et al. Delayed-phase thrombocytopenia inpatients with coronavirus disease 2019 (COVID-19). Br J Haematol. 2020; 190: 179-184. https://doi.org/10.1111/bjh.16885
文章来源:DOI: 10.1111/ijlh.13412





